Behandlung von Depressionen bei Patienten mit Epilepsie
US Pharm. 2012;37(11):29-32.
ABSTRACT: Depression ist häufiger bei Patienten mit Epilepsie als in der Allgemeinbevölkerung. Die Bedingung bleibt underdiagnosedbecause von underreporting von Zeichen und von Symptomen. Ein weiterer Grund für den Mangel an Behandlung ist der Glaube, dass Antidepressiva prokonvulsive Wirkungen haben. Es ist bekannt, dass viele Antidepressiva die Anfallsschwelle senken;Daten zeigen jedoch, dass Antidepressiva in niedrigen Dosen besitzenantikonvulsive Eigenschaften. Es gibt auch Hinweise darauf, dass das Risiko einer Reizwirkung gering ist, wenn ein Antidepressivum innerhalb seines therapeutischen Dosierungsbereichs verwendet wird. Bei der Auswahl eines Antidepressivums zur Verwendung inpatient mit Epilepsie, sollte der Kliniker sorgfältig Drogen-Drogen-Wechselwirkungen zwischen Antiepileptika und Antidepressiva berücksichtigen. Im Allgemeinen werden selektive Serotonin-Wiederaufnahmehemmer als First-Line-Therapie angesehen. Die Wirksamkeit von Antidepressiva bei Epilepsiepatienten kann durch unterstützende Therapie oder Psychotherapie erhöht werden.
Die Prävalenz von Depressionen ist bei Epilepsiepatienten signifikant höher als in der Allgemeinbevölkerung. Depression ist die häufigste Begleiterkrankung bei Patienten mit Epilepsie, und es ist häufiger und schwerer bei Epilepsiepatienten als bei Patienten mit Chronischenstörungen oder neurologischen Erkrankungen. Die Inzidenz und Prävalenz von Depressionen in der Epilepsiepopulation ist schwer festzustellen, hauptsächlich aufgrund der Unterberichterstattung und Unterdiagnose depressiver Symptome. Darüber hinaus führen die unterschiedlichen Methoden und Stichprobenpopulationen, die in den Studien verwendet werden, zu drastisch unterschiedlichen Studienschlussfolgerungen.1,2
Im Vergleich zur Allgemeinbevölkerung beträgt die Depressionsrate bei Patienten mit wiederkehrenden Anfällen 20% bis 55%.1 Bei Patienten mit kontrollierter Epilepsie beträgt die Depressionsrate 3% bis 9%.1gemeinschaftsbasierte Studien von Epilepsiepopulationen berichten von Depressionsraten von 9% bis 22%, und Krankenhaus-basierte Proben berichten von viel höheren Raten (27% -58%).2 Die gesundheitsbezogene Lebensqualität ist bei Patienten mit wiederkehrenden Anfällen schlechter als bei Patienten, die in den letzten Jahren keine Anfälle hatten.3 Im Vergleich zu Patienten, die im Vorjahr keine Anfälle hatten, sind Patienten mit wiederkehrenden Anfällen fünfmal häufiger an Depressionen erkrankt.3unbehandelte Depressionen können zu einem erhöhten Suizidrisiko führen, das eine der häufigsten Todesursachen bei Epilepsiepatienten ist.4 Der Selbstmord bei Patienten mit Epilepsie ist schätzungsweise 10-mal höher als in der Allgemeinbevölkerung.1
Pathologie und Diagnose
Epilepsie ist definiert als das Auftreten von zwei unprovozierten Anfällen, die durch 24 Stunden getrennt sind.5EIN Anfall resultiert aus einer Störung der elektrischen Aktivität im Gehirn, die zu Veränderungen der Aufmerksamkeit und / oder des Patientenverhaltens führt.5,6 Bei Epilepsie verursachen permanente Veränderungen im Hirngewebe eine Hypererregung des Gehirns, die wiederum abnormale Signale aussendet, die zu unvorhersehbaren Anfällen führen können.5
Wie bereits erwähnt, ist die häufigste komorbide Störung bei Epilepsie die Depression.1 Das Diagnostic and Statistical Manual of Mental Disorders, Fourth Edition (Text Revision), definiert eine Major Depression (MDD) als eine oder mehrere major depressive Episoden (≥2 Wochen depressive Verstimmung oder Verlust des Interesses, begleitet von ≥4 zusätzlichen Symptomen einer Depression, z.B. Gewichts- / Appetitveränderungen, Schlafstörungen, psychomotorische Symptome, Müdigkeit, Gefühle der Wertlosigkeit, Exekutivfunktionsdefizit, Suizidgedanken).7Symptome müssen erhebliche Beeinträchtigungen in sozialen, beruflichen oder anderen wichtigen Funktionsbereichen verursachen und können nicht auf psychologische Wirkungen einer Substanz oder auf Trauerfälle zurückgeführt werden.
Veränderungen von Serotonin und Noradrenalin spielen eine Schlüsselrolle in der Pathologie von MDD und Epilepsie.1Obwohl die genaue Pathologie unbekannt ist, beinhaltet MDD Katecholamine (Dopamin, Noradrenalin und Serotonin) und Neurotransmitter (Glutamat und Gamma-Aminobuttersäure ).8 In ähnlicher Weise kommt es bei Epilepsie zu zeitlichen Ungleichgewichten zwischen den wichtigsten Neurotransmittern (z. B. Glutamat) und den Katecholaminen (z., Serotonin) erhöhen das Risiko von Anfällen bei anfälligen Patienten.5 Darüber hinaus hat sich gezeigt, dass eine verminderte Katecholaminfunktion (serotonerg und noradrenerg) die Anfallsschwere in einigen Tiermodellen verschlechtert.1
Depressive Symptome sollten nach ihrem Auftreten in Bezug auf den Anfallsbeginn klassifiziert werden.4Bei einer preiktalen Depression tritt die depressive Stimmung Stunden bis Tage vor einer Anfallsepisode auf und wird durch das Einsetzen von Krämpfen gelindert.9bei einer iktalen Depression, die oft als Aura bezeichnet wird, tritt die depressive Stimmung Minuten vor Beginn eines komplexen partiellen Anfalls auf.4 Einige Patienten betrachten die preiktale undiktale Depression als Warnzeichen für einen Anfall, der es ihnen ermöglicht, sich selbst zu informieren und an einen sicheren Ort zu ziehen.9 Postiktale Depressionist gekennzeichnet durch eine depressive Stimmung, die sich Stunden bis Tage nach einer Anfallsepisode entwickelt. Interiktale Depression neigt dazu, aschronische Depression bei Epilepsiepatienten zu präsentieren.4
Anfallsrisiko mit Antidepressiva
Es ist bekannt, dass viele Antidepressiva die Anfallsschwelle senken, was wiederum bei Patienten zu Anfällen führen kann, insbesondere bei Patienten, die bereits prädisponierende Risikofaktoren für Anfälle haben. Der Mechanismus, durch denantidepressiva verursachen Anfälle ist nicht vollständig verstanden.10anfänglich wurde angenommen, dass die krampflösenden Eigenschaften sekundär zu den antidepressiven Wirkungen waren, da Antidepressiva die Serotonin- und / oder Noradrenalin-Wiederaufnahme hemmen. Dies hat sich seitdem als unwahrscheinlich erwiesen und erklärt in der Tat die antikonvulsiven Eigenschaften von Antidepressiva bei niedrigeren Dosen. Zum Beispiel ist in den experimentellen Einstellungen, amitriptyline gezeigt worden, um Spitzenaktivität an lowerconcentrations zu verringern.11,12 Andere vorgeschlagene Mechanismen für die krampflösenden Eigenschaften von Antidepressiva umfassen Wirkungen aufglutamaterge, GABAerge und histaminerge Neurotransmission, Gprotein–gekoppelte K + -Kanäle und vom Gehirn abgeleitete neurotrophe Faktoren. Die Daten reichen nicht aus, um festzustellen, ob diese vorgeschlagenen Mechanismen die endgültige Ursache für die konvulsiven Eigenschaften von Antidepressiva sind.11
Das erste Antidepressivum, von dem berichtet wurde, dass es bei Patienten, die wegen depressiver Erkrankungen behandelt wurden, Krampfanfälle verursachte, war Imipramin, ein trizyklisches Antidepressivum (TCA).11 Bei therapeutischen Dosen liegt die Reizrate der TCAs zwischen 0,4% und 2%. Im Allgemeinen sollte das Risiko seinin jedem der TCAs als ähnlich angesehen.10 Die tetracyclischen Antidepressiva (TeCAs) Maprotilin und Amoxapin wurden mit einer höheren Rate von Anfällen in Verbindung gebracht. Daten nach der Markteinführung zeigten, Dassmaprotilin eine starke Dosis-Wirkungs-Beziehung aufwies, und infolgedessen wurde der therapeutische Dosierungsbereich gesenkt (maximal 225 mg / Tag). Es wird angenommen, dass Monoaminoxidase-Inhibitoren ein relativ geringes Risiko für Reizungen haben. Es wird davon ausgegangen, dass Trazodon ein geringes Anfallsrisiko aufweist,obwohl bei seiner Anwendung über Anfälle berichtet wurde.10antidepressiva der neuen Generation gelten als sicher und erträglicher.Die Inzidenz von Anfällen bei Antidepressiva der neueren Generation ist geringer als bei TCAs und TeCAs (0% -0,4%).10 Die Risiken von Anfällen mit den neueren Antidepressiva wurden in mehreren Reviews und Forschungsartikeln untersucht (TABELLE 1).10,13,14 Faktoren, die den Risikobereich beeinflussen, sind Dosis und prädisponierende Faktoren.10
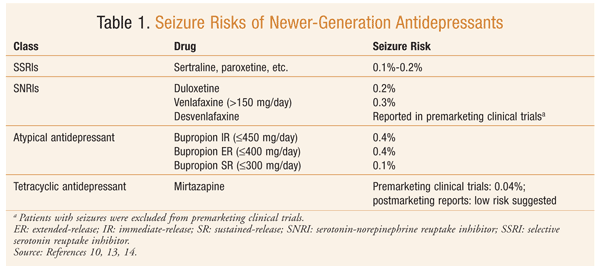
Eine Überprüfung bewertete die Anzahl der gemeldeten Krämpfe im Zusammenhang mit Antidepressiva und anderen Neuroleptika in VigiBase, der Datenbank der Weltgesundheitsorganisation für unerwünschte Arzneimittelwirkungen (ADR), zwischen 1986 und 2006.15 Der Prozentsatz der Berichte über Antidepressiva und Krämpfe lag zwischen 1,23% und 14,43%; die höchste Menge wurde für Maprotilin (14,43%) gemeldet, gefolgt von Escitalopram (9,78%), Bupropion (9,48%), Amoxapin (8,74%), Trimipramin (5,69%) und Clomipramin (5,6%).15 Eine Einschränkung der VigiBase-Daten besteht darin, dass kein kausaler Zusammenhang zwischen dem Arzneimittel und der gemeldeten UAW besteht; stattdessen dient der Bericht als Mittel zur Früherkennung von UAW.15
Eine Analyse der FDA Summary Basis of Approval (SBA) -Berichte für alle zwischen 1985 und 2004 zugelassenen Antidepressiva wurde durchgeführt.16 (Der SBA-Bericht ist eine Überprüfung der präklinischen und klinischen Daten aus der neuen Arzneimittelanwendung von adrug.) Bupropion IR hatte die höchste Inzidenz von Angstzuständen (0,6%), gefolgt von Citalopram (0,3%); Unterschiede zwischen denanderen Antidepressiva waren nicht signifikant.16
Pharmakologische Behandlung
Bei der Behandlung eines Patienten mit Epilepsie und Depression sollte die erste Priorität darin bestehen, mit einer geeigneten antikonvulsiven Therapie eine optimale Kontrolle der Anfälle zu erreichen.2 Einige Antikonvulsiva wie Valproat, Carbamazepin, Lamotrigin und Gabapentin zeigten bei Patienten mit Epilepsie eine Stimmungsverbesserung. Sie haben Auchwirksamkeit bei der Vorbeugung von manischen und depressiven Episoden bei Bipolarpatienten gezeigt.2 Diese Medikamente können daher für Epilepsiepatienten von Vorteil sein, die an Depressionen leiden.
Vor Beginn der Behandlung von Depressionen bei einem Patienten Mitepilepsie, ist es wichtig, um sicherzustellen, dass die depressiven Episoden arenot durch Änderungen an der Antiepileptika-Regime verursacht. Zum Beispiel kann das Absetzen von Carbamazepin, Valproinsäure oder Lamotrigin — die alle stimmungsstabilisierende Eigenschaften haben – zu depressiven Episoden führen.(1) In solchen Fällen kann die Wiedereinführung des Antiepileptikums oder die Einleitung eines Stabilisierungsmittels ausreichen, um einen euthymischen Zustand zu erreichen.1Ein anderes Beispiel wäre ein Patient, der eine depressive Episode erlebt, die der Einführung oder inkrementellen Dosierung eines Antiepileptikums mit bekannten negativen psychotropen Eigenschaften folgt. Senkung der Dosierung oderWenn Sie das Medikament abbrechen, führt dies zu einer Remission der Symptome.1Wenn ein Patient jedoch ein Antiepileptikum einnimmt, das negative psychotrope Eigenschaften aufweist (z. B. Phenobarbital, Primidon, Tiagabin, Topiramat, Vigabatrin), aber bekanntermaßen eine überlegene Anfallskontrolle verleihen, kann die depressive Episode mit einem selektiven Serotoninaufnahmehemmer (SSRI) wie Sertralin oder Paroxetin behandelt werden.4
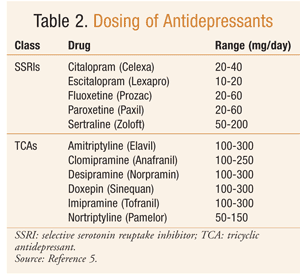
Das Medikament der Wahl zur Behandlung von Depressionen bei einem Patienten mit Epilepsiehängt von den auffälligsten depressiven Symptomen ab, die der Patient aufweist, sowie von der Wirksamkeit des Arzneimittels, der Wechselwirkung mit Antiepileptika und dem ADR-Profil.9 Eine wirksame Antidepressivebehandlung kann indirekt die Anfallskontrolle verbessern, da angemessen behandelte Patienten ein verbessertes Schlafmuster aufweisen und sich stärker an ihr Antiepileptikum halten.17 Im Allgemeinen gelten SSRIs als Erstlinientherapie bei Patienten mit Depressionen und Krampfanfällen (TABELLE 2).2 Es ist unwahrscheinlich, dass SSRIs den Anfall verschlimmern, nach einer Überdosierung seltener zum Tod führen und ein gutes UAW-Profil aufweisen.4 TCAs haben auch ein gutes klinisches Ansprechen bei der Behandlung von Depressionen bei Epilepsiepatienten gezeigt (TABELLE 2).9 TCAs haben ein geringes Risiko, Anfälle zu verschlimmern, wenn sie innerhalb des therapeutischen Bereichs angewendet werden.2 Aufgrund möglicher kardiotoxischer Wirkungen und schwerer Komplikationen bei Überdosierung werden TCAs jedoch verwendet zweite Linie.1 Um die Wahrscheinlichkeit eines Rückfalls zu verringern, sollte die Therapie 4 Monate nach Abklingen der letzten Depressionssymptome fortgesetzt werden.9
Nicht-pharmakologische Behandlung
Depressive Reaktionen können mit unterstützender Therapie, Beratung und Rehabilitation behandelt werden. Patienten, bei denen neu Epilepsie diagnostiziert wurde, sowie deren Familienangehörigen sollte eine unterstützende Therapie angeboten werden.9 Die unterstützende Therapie wird dazu beitragen, Patienten und ihre Familienmitglieder über Epilepsie aufzuklären und den Geisteszustand und die emotionale Reaktion eines Patienten auf die Störung zu bestimmen. Darüber hinaus kann eine unterstützende Therapie dazu beitragen, Fehlinformationen über Epilepsie zu beseitigen und Patienten und ihren Familien beizubringen, wie sie damit umgehen sollen.9 Schwerere Reaktionen erfordern möglicherweise eine Psychotherapie (z. B. kognitive Verhaltenstherapie), die die Bewältigungsfähigkeiten eines Patienten verbessern kann.9 In einigen Fällen, in denen ein Patient nicht auf Antidepressiva anspricht, oder in einer Situation, in der die Anwendung von Antidepressiva das Risiko von Reizungen des Patienten erhöht, kann eine Elektrokrampftherapie (EKT) als alternative Behandlung eingesetzt werden. ECT hat sich bei Epilepsiepatienten als gut verträglich erwiesen.4
Arzneimittel-Wechselwirkungen
Die meisten Antidepressiva hemmen ein oder mehrere CYP450-Isoenzyme und werden in der Leber metabolisiert.2 Die Hemmung von P450 durch SSRIs kann zu toxischen Spiegeln von Antiepileptika wie Phenytoin, Phenobarbital und Carbamazepin führen. Erhöhte Spiegelcarbamazepinspiegel wurden beobachtet, wenn das Medikament mit gegeben Wurdefluoxetin, Fluvoxamin oder Nefazodon.2 Die gleichzeitige Anwendung von Fluoxetin und Carbamazepin kann zu einem toxischen Serotonin-Syndrom führen, dasist gekennzeichnet durch unkontrollierbares Zittern, Unruhe, Koordinationsstörungen, Unruhe in den Füßen beim Sitzen, unwillkürlichekontraktionen, die zu myoklonischen Beinbewegungen führen, Undhyperreflexie.9 Der SSRI Citalopram hat keine pharmakokinetischen Wechselwirkungen mit Antiepileptika und kann daher als Alternative verwendet werden.4
Antiepileptika wie Phenytoin, Carbamazepin, Phenobarbital und Primidon sind starke CYP450-Enzyminduktoren.2 Ein Ergebnis dieser induzierenden Wirkung ist der beschleunigte Metabolismus von Antidepressiva.4 Dieser beschleunigte Metabolismus tritt insbesondere in der TCA-Klasse und in Paroxetin auf.2,9Die induzierende Wirkung ist jedoch mit den neuen Antiepileptika (z. B. Gabapentin, Lamotrigin, Levetiracetam) signifikant verringert.4
Einige Antidepressiva (z. B. SSRIs) und Antiepileptika (z. B. Barbiturate, Benzodiazepine) verursachen Sedierung und kognitive Beeinträchtigung.2 Dies kann zu Tagesmüdigkeit und / oder einer Beeinträchtigung der psychomotorischen Funktion des Patienten führen.9
Schlussfolgerung
Depression ist eine häufige Komorbidität bei Patienten mit Epilepsie.1Obwohl der Mechanismus nicht vollständig verstanden ist, sind Antidepressiva mit einer Senkung der Anfallsschwelle verbunden, die einen Anfall auslösen oder hervorrufen kann, insbesondere bei Personen mit einem prädisponierten Risiko. Infolgedessen können verschreibende Ärzte zögern, Antidepressiva bei Epilepsiepatienten zu verwenden. Weitere Untersuchungen haben gezeigt, dass Antidepressiva bei niedrigeren Dosen antikonvulsive Eigenschaften besitzen und dass beitherapeutische Dosen, Das Risiko einer Anfallsaktivität ist minimal. Es issuggested, dass Patienten mit Epilepsie und Tiefstand withpsychotherapy behandelt werden; wenn Medikation angezeigt wird, werden SSRIs generallyconsidered erste Linie wegen ihrer Sicherheit, Verträglichkeit und ADRprofile. EKT ist eine praktikable Behandlungsoption für Patienten mit Severedepression und Epilepsie, die keine Antidepressiva einnehmen können. Bei der Auswahl eines Antidepressivums, das bei einem Patienten mit Epilepsie angewendet werden soll, sollten Arzneimittelwechselwirkungen mit Antiepileptika, das Potenzial für Anfallsaktivität und die ausgeprägten depressiven Symptome des Patienten berücksichtigt werden.