Bakteriální, Virové a Plísňové Infekce Centrálního Nervového Systému
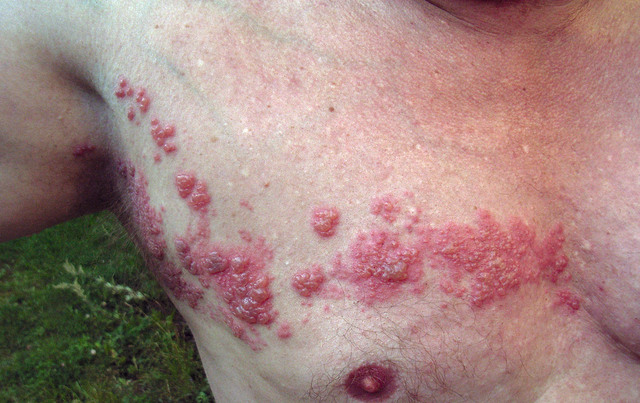
obrázek: “Herpes zoster” od Fisle. Licence: CC BY 3.0
- Zlatý Standard Vyšetření Mozkomíšního Moku
- Úvod
- Přehled typických CSF nálezy v CNS infekce
- Bakteriálních Infekcí Centrálního Nervového Systému
- Akutní bakteriální meningitidy
- vlastnosti meningokokové meningitidy
- Tuberkulózní meningitida
- Mozkové abscesy
- Neuroborreliosis
- Virové Infekce CNS
- Herpes simplex encefalitida
- virová meningitida
- Herpes zoster: pásový opar
- Počátkem léta meningoencefalitidy (ESME)
- Progresivní multifokální leukoencefalopatie (PML)
- infekce cytomegalovirem (CMV)
- protozoální a plísňové infekce CNS: Přehled faktů
- Oportunní Infekce u Pacientů s HIV/AIDS
Zlatý Standard Vyšetření Mozkomíšního Moku
Obrázek: ‘Spinální anestezii,’ MrArifnajafov. Licence: CC BY 3.0.
Úvod
Meningitida je definována jako infekce a zánět pachymeninges.
různé typy meningitidy lze klasifikovat na základě příčiny infekce:
- bakteriální meningitida: Toto je nejčastější příčina meningitidy. Je to běžné onemocnění v rozvojovém světě.
- virové příčiny infekcí CNS: to zahrnuje viry herpes a varicella. Encefalitida je také způsobena viry.
- parazitární příčiny: jsou velmi vzácné kvůli vysokým hygienickým standardům. Byly spojeny s imunosupresí.
hlavním důvodem pro klasifikaci podle etiologie je:
- Rozlišovat patogenu třídy, a tak určit přesné terapeutický přístup; a
- více snadno diagnostikovat meningitidy v budoucnu.
léčba antibiotiky by měla být zvážena pouze v případě podezření na infekci bakteriální centrální nervové soustavy (CNS)!
zlatým standardem pro diagnostiku meningitidy je lumbální punkce s vyšetřením mozkomíšního moku (CSF) pro určité parametry. V CSF jsou zkoumány následující aspekty:
- počet buněk a diferenciace buněk
- glukóza a protein
- detekce mikrobiologického patogenu: přímou detekci patogenu s mikroskopem, polymerázovou řetězovou reakci (PCR), antigenu a pěstování, a nepřímé detekci patogenu s intratekální produkce protilátek proti patogenům
Přehled typických CSF nálezy v CNS infekce
| Buňky | Bílkovin | Glukóza | Laktát | |
| Bakteriální meningitidy | Často > 1000 buněk/µL, převážně granulocytární | (100-200 mg/dL) | ↓ CSF/sérum glukóza poměr < 0.3 | |
| Tuberkulózní meningitida | 50-400 buněk/µL, první granulocytů, později lymfocytů a monocytů | (100-500 mg/dL) | ↓ CSF/sérum glukóza poměr < 0.5 | |
| Virové meningitidy | < 1,000 buněk/µL, převážně lymfocytární | (například 50-150 mg/dL) | ↔ | Normální |
|
CSF/sérum glukóza poměr CSF/sérum glukóza poměr je měření glukózy v CSF ve srovnání s hladina glukózy v krvi. |
||||
Tabulka: a. Bender et al. (2013). Lékařská Neurologie. Elseviere. s. 191, tab. 7.2.
Bakteriálních Infekcí Centrálního Nervového Systému
Akutní bakteriální meningitidy
Epidemiologii bakteriální meningitidy
V akutní bakteriální meningitidy, plen a subarachnoideálního dutiny jsou nakaženi. V Evropě je výskyt 2-6 případů na 100 000 lidí. Toto onemocnění je výrazně častější v pásu meningismu v subsaharských oblastech Afriky. Empiric antibiotic therapy is administered based on the age-specific pathogens associated with the disease.
- Newborns: Enterobacteriaceae, Streptococcus pneumoniae, Listeria monocytogenes ⇒ Therapy: cefuroxime and ampicillin
- Children: Streptococcus pneumoniae, Neisseria meningitidis ⇒ Therapy: ceftriaxone
- Adults: Streptococcus pneumoniae, Neisseria meningitidis, Listeria monocytogenes (in > 50-year-olds) ⇒ Therapy: ceftriaxone and ampicillin
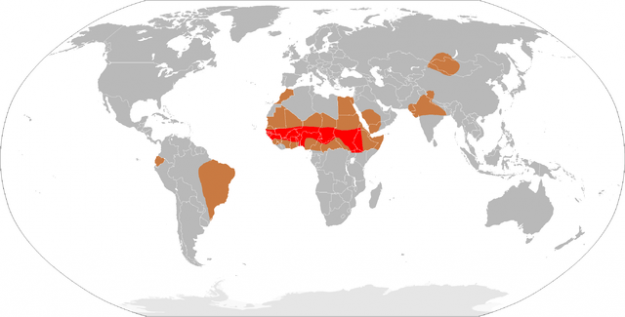
Image: Demografie meningokokové meningitidy. Licence: Public domain.
Klinický obraz bakteriální meningitidy
Kardinál příznaky: bolest hlavy, ztuhlost šíje, horečka a snížení bdělosti (příznaky nemusí vždy nastat v této kombinaci!)
pacienti také často vykazují následující příznaky: nevolnost, zvracení, závratě a fotofobie. Jedna třetina pacientů vykazuje fokální neurologické deficity, jako jsou obrny kraniálních nervů (většinou kraniální nervy 3 a 6), poruchy citlivosti a poruchy řeči; jedna desetina je také přítomna s poškozením lebečních nervů. Kerningovo znamení a Brudzinského znamení mohou být pozitivní (viz článek o neurologickém vyšetření). U infekcí Neisserií je možné krvácení kůže v souvislosti s Waterhouse-Friderichsenovým syndromem.
diagnóza bakteriální meningitidy
vyšetření CSF: diagnóza je založena na vyšetření CSF. Patogeny v CSF mohou být detekovány pomocí gramových skvrn, kultur CSF, rychlých testů antigenu, PCR a krevních kultur. Případy akutní bakteriální meningitidy produkují následující obrázek (před léčbou):
Krev: diferenciální krevní obraz většinou ukazuje leukocytóza s levým posunem, C-reaktivní protein (CRP) , a procalcitonin .
zobrazování: CT lebky odhaluje následující:
Léčba bakteriální meningitidy
Důležité: Antibiotická léčba by měla začít co nejdříve! Antibiotická terapie by měla být—pokud je to možné-zahájena do 60 minut po hospitalizaci.
čekání na laboratoře vede k horší prognóze, takže antibiotická terapie je zahájena před konečnou detekcí patogenu podle patogenů specifických pro věk spojených s onemocněním (viz epidemiologie výše). Jakmile je patogen detekován, lze antibiotickou terapii upravit. Samozřejmě, krevní kultury by měly být užívány před zahájením léčby antibiotiky!
u dospělých s pneumokokovou meningitidou se v současné době (od roku 2019) navrhuje adjuvantní léčba dexamethasonem. Studie ukazují sníženou úmrtnost a snížení nežádoucích účinků, jako je porucha sluchu.
prognóza bakteriální meningitidy
bakteriální meningitida je spojena s vysokou úmrtností. Dvacet procent všech pacientů umírá na infekce způsobené patogeny pneumokoky a Listeria. U akutní bakteriální meningitidy způsobené s. aureus může být úmrtnost až 20-40%. Možnými nežádoucími účinky jsou mimo jiné poruchy sluchu, neuropsychologické deficity, hemiparéza, epileptické záchvaty a obrny lebečních nervů.
vlastnosti meningokokové meningitidy
n. meningitidis se přenáší kapénkovou infekcí. V podezřelých případech musí být postižení pacienti izolováni do 24 hodin po zahájení antibiotické léčby. Lidem, kteří přišli do kontaktu s infikovanými pacienty, by měla být podána postexpoziční profylaxe sestávající z rifampicinu a ciprofloxacinu / nebo ceftriaxonu.
meningokoková meningitida podléhá povinnému hlášení na oddělení veřejného zdraví.
Tuberkulózní meningitida
Epidemiologii tuberkulózní meningitida
patogeny zodpovědné za tuberkulózní meningitidy jsou mykobakterie z komplexu m. tuberculosis. Toto subakutně nebo chronicky probíhající onemocnění se často projevuje jako bazální meningitida (infekční reakce je zaměřena na bazální mozkové oblasti, zejména mozkový kmen).
statistiky pro aktivní tuberkulózu:
- tuberkulóza je jednou z deseti největších příčin úmrtí na celém světě.
- v roce 2018 bylo tuberkulózou postiženo odhadem 10 milionů lidí.
Klinické prezentace tuberkulózní meningitida
klinické příznaky tuberkulózní meningitidy jsou především horečka, meningismus, bolesti hlavy, nevolnost a zvracení. U 50% pacientů se vyskytují obrny kraniálních nervů, poruchy bdělosti a syndromy zmatenosti. Pokud dojde k encefalitidě nebo tuberkulomům, jsou také možné epileptické záchvaty.
Diagnóza tuberkulózní meningitida
CSF vyšetření: Pleocytózou s 50-400 buněk/µL, bílkovin , glukózy ↓ (CSF/sérum glukóza poměr < 0,5) a laktátu .
testy uvolňování interferonu-γ: Tyto testy měří uvolňování interferonu-γ T buňkami poté, co byly stimulovány antigeny specifickými pro tuberkulózu.
Mikrobiologie: Při detekci patogenu v SSR se provádí pomocí Ziehl-Neelsen skvrna, Auramine skvrna, PCR a kultur, acidorezistentní tyče lze nalézt. Před zahájením léčby nečekejte na konečnou detekci patogenu (jako u akutní bakteriální meningitidy)!
zobrazování: mozkové změny tuberkulózy jsou často viditelné při zobrazování magnetickou rezonancí (MRI) nebo počítačovou tomografií (CT).
Léčba tuberkulózní meningitidy
Proti tuberkulóze léky jsou podávány v následujících fázích:
intenzivní fáze:
To je čtyři-násobný-kombinace používá jako standardní léčba, která zahrnuje isoniazid, rifampicin, pyrazinamid a ethambutol. Léky jsou podávány pod přímým dohledem o dodržování předpisů.
Dexamethason se podává před nebo v kombinaci s počáteční dávkou. Bylo prokázáno, že snižuje úmrtnost, pokud je správně podáván podle pokynů.
pokračovací fáze:
Rifampicin a isoniazid pokračují po dobu dalších 6 měsíců a léčba musí být potvrzena před stažením léků.
| Medication | Duration of application | Side effects |
| Isoniazid | 2 months initially and an additional 10 months (stabilization phase) | Hepatotoxicity, polyneuropathy (prophylaxis pyridoxine) |
| Rifampicin | 2 months initially and an additional 10 months (stabilization phase) | Hepatotoxicity |
| Pyrazinamide | 2 months initially | Hepatotoxicity |
| Ethambutol | 2 months zpočátku | Zhoršené vidění (pravidelné oftalmologické kontroly jsou nutné) |
| Streptomycin | 2 měsíců nejprve | Ototoxicita |
Prognóza tuberkulózní meningitida
Pokud ne antibiotické terapie je podáván, tuberkulózní meningitida může být fatální. Pokud je podána vhodná léčba, úmrtnost se sníží zhruba o 20%. Přibližně 30% postižených lidí má doprovodné příznaky, jako je Hydrocefalus, syndrom organického mozku, obrna kraniálních nervů, ataxie a epileptické záchvaty.
Mozkové abscesy
Etiologie mozkové abscesy
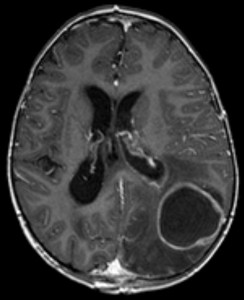
Obrázek: ‘absces Mozku zobrazovací’ Hellerhoff. Licence: CC BY-SA 3.0.
mozkový absces je bakteriální infekce mozku.
mozkové abscesy se mohou tvořit několika způsoby: přenosem meningeálních ložisek, hematogenním přenosem a iatrogenními příčinami během chirurgických zákroků. Odpovědnými patogeny jsou většinou streptokoky, anaerobika,gramnegativní enterobakterie, Pseudomonas a s. aureus. Houby a paraziti mohou být také zodpovědní za abscesy související s imunitní nedostatečností.
klinické projevy mozkových abscesů
existuje široká škála příznaků, které se mohou vyvinout v průběhu dnů nebo týdnů. Patří sem následující:
Diagnóza mozkové abscesy
Laboratorní, mikrobiologická a zobrazovací metody: Mezi laboratorní parametry, CRP je většinou zvýšená. Vyšetření CSF není nutné, protože zjištění jsou příliš vágní. Je nesmírně důležité zkoumat abscesový materiál bakteriální kultivací, PCR a testy na houby a mykobakterie.
Léčba mozkové abscesy
| tři pilíře mozku absces terapie | ||
| Chirurgické odstranění purulence
Počítačové tomografie axiální (CAT)/MRI-řízené stereotaktická aspirace Cíl: snížení hmotnosti a získání materiálu pro microbiologic diagnostika Pokud je to nutné, odstranění cizích těles a rozdělení abscesy |
Systémová antibiotika
Před detekci patogenu, empirické tři-krát terapie:
⇒ Úprava podle antibiogram |
Odstranění infekčních ložisek
Důkladné vyhledávání pro ostření (je soustředit se nachází distálně?) s chirurgické odstranění v případě potřeby |
Prognóza mozkových abscesů
S včasné a vhodné léčby, úmrtnost je < 10%.
Neuroborreliosis
Epidemiologii neuroborreliosis
Neuroborreliosis je vyvolané bakterií Borrelia burgdorferi, který je přenášen klíšťaty. Výskyt této nemoci je 50-100 případů na 100 000 lidí. Regionální šíření infikovaných klíšťat je velmi odlišné a mělo by být zohledněno při diagnostice.
Klinické rysy neuroborreliosis
příznaky neuroborreliosis obvykle postupuje ve třech fázích:
Fáze 1: Tvorba erythema migrans-kruhově omezené zčervenání kůže, které se většinou vyvíjí přibližně 2 týdny po kousnutí klíštěte. Pouze polovina pacientů, kteří dosáhnou 2.stupně, má erythema migrans.
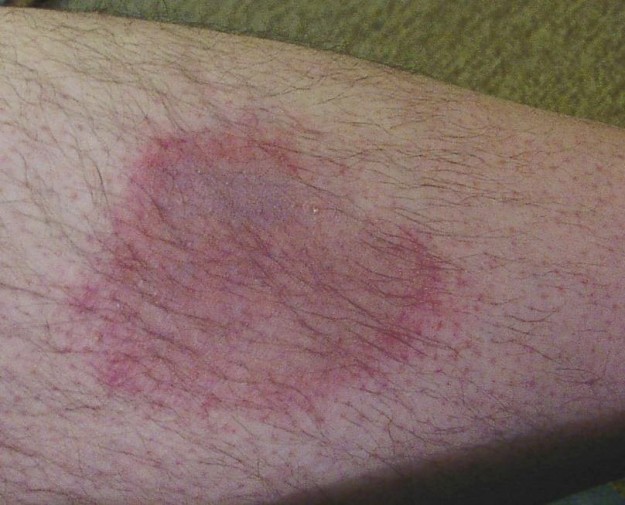
Obrázek: ‘Erythema motilans na spodní části nohy člověka,’ Hellerhoff. Licence: CC BY 2.0.
fáze 2: Meningoradikulitida-spalující, radikulární bolest (Bannwarthův syndrom), částečně radikulární obrna a obrna obličejového nervu. Je také možné postižení kloubů, myokarditida, perikarditida a lymfadenóza cutis benigna.
Stupeň 3: detekce protilátek proti B. burgdorferi v enzymovém imunitním testu. Detekce protilátek se musí objevit jak v séru, tak v CSF. Protilátky nejsou vhodné pro hodnocení terapie. Protilátky mohou cirkulovat v mozkomíšním moku v průběhu měsíců až let po úspěšné léčbě antibiotiky.
léčba neuroboreliózy
Erythema migrans je léčena perorální 14denní antibiotickou terapií amoxicilinem, cefuroximem, doxycyklinem nebo penicilinem. Pokud neuroborelióza dosáhla stupně 2 nebo 3, měla by být perorální léčba podávána s doxycyklinem po dobu 14 dnů. Alternativou je intravenózní (IV) léčba ceftriaxonem, cefotaximem nebo penicilinem.
profylaxe neuroboreliózy
pokud je klíště odstraněno během prvních 12 hodin po skusu, riziko infekce borrelia se sníží. Neexistuje žádné očkování proti borrelii.
Virové Infekce CNS
nejběžnější viry, které způsobují infekce CNS jsou herpes simplex virus (HSV), varicella zoster virus (VZV), virus lidské imunodeficience (HIV), virus Epstein-Barrové (EBV), a enteroviry.
Herpes simplex encefalitida
Epidemiologie herpes simplex encefalitida
Herpes simplex encefalitida je vzácné onemocnění, ale to má rychlý nástup a se vyvíjí velmi rychle. Vyskytuje se, když virus herpes simplex vstoupí do mozku. Výskyt této nemoci je 1 na 250 000 lidí.
Klinické projevy herpes simplex encefalitida
Kromě možné, afázie, ataxie, hemiparéza, pozorovány obrny hlavových nervů, a vizuální pole deficity, to jsou nejčastější kardinál příznaky herpes simplex encefalitida:
- Vysoká horečka
- Hlava
- změny Osobnosti
- Epileptických záchvatů u 60% pacientů
- NE meningismus
Diagnóza herpes simplex encefalitida
CSF: CSF zjištění většinou ukazují typický vzor lymphomonocytic pleocytózou, zvýšené bílkoviny a albuminu, a non-snížení glukózy v krvi (viz výše uvedené tabulky o typické CSF zjištění bakterií a virů).
mikrobiologie: DNA viru Herpes simplex (HSV) je detekována v CSF pomocí PCR testu.
zobrazovací postupy a EEG: ve většině případů je ovlivněn temporální lalok. Nekróza a krvácení jsou typickými příznaky. Elektroencefalogram (EEG) často vykazuje Časové zpomalení.
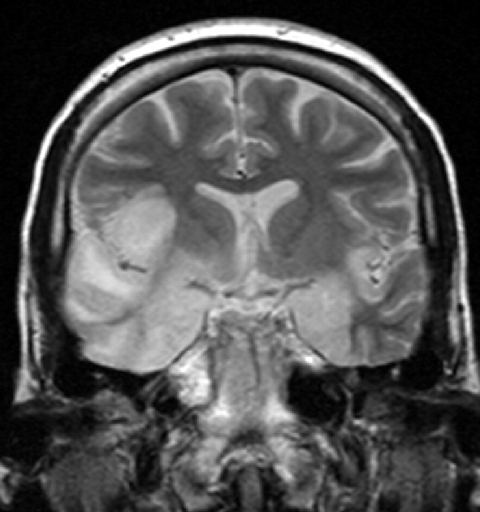
obrázek: “Herpes simplex encefalitida” od Dr. Laughlin Dawes. Licence: CC BY 3.0.
léčba a prognóza herpes simplex encefalitidy
léčba spočívá v IV injekci acykloviru pětkrát denně po dobu 14 dnů. Navzdory včasné léčbě má 20% všech případů za následek smrt. Většina přeživších má následné nemoci.
virová meningitida
epidemiologie virové meningitidy
výskyt virové meningitidy je 6-10 na 100 000 lidí. Enteroviry jsou nejčastějšími příčinnými patogeny, což představuje přibližně 85% všech případů virové meningitidy. Lidský herpesvirus-6 (HHV-6), VZV, viry spalniček, viry příušnic a EBV by měly být také spojeny s virovou meningitidou.
klinické příznaky virové meningitidy
virová meningitida způsobuje typický obraz meningitického onemocnění: horečka, ztuhlost krku a bolest hlavy. Pacienti často také vykazují příznaky podobné chřipce.
diagnostika a terapie virové meningitidy
nálezy CSF ukazují typický obraz virů se zvýšenými bílkovinami a nesníženými hladinami glukózy. Pro mikrobiologickou analýzu se používá PCR a nepřímá sérologická detekce patogenu.
pokud je virová meningitida způsobena VZV nebo HSV, je léčba acyklovirem přiměřená. Pokud jsou však příčinou enteroviry, doporučuje se pouze symptomatická léčba.
Herpes zoster: pásový opar
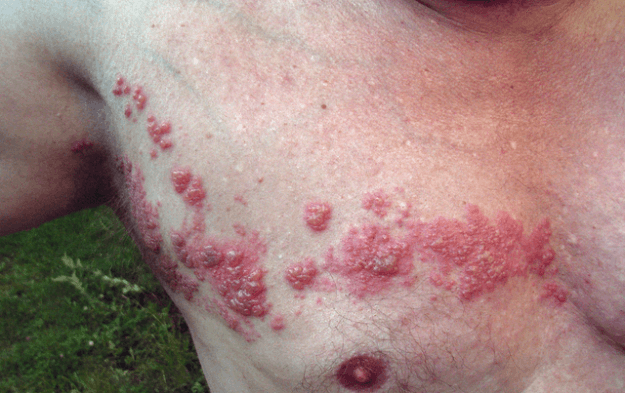
obrázek: “Herpes zoster” od Fisle. Licence: CC BY 3.0.
etiologie herpes zoster
pokud se znovu aktivuje minulá infekce VZV (plané neštovice), vyvine se herpes zoster. Toto je často výraz imunodeficience. Herpes zoster se však může vyskytnout také u imunokompetentních lidí.
Klinické prezentace
Typicky, po bolestivé fáze, zarudnutí kůže s puchýř formace dochází po dermatom nervového kořene. Zvláště závažné je, pokud se infekce vyvine v obličejových dermatomech, kde je klasifikována jako herpes zoster oticus a herpes zoster opthalmicus. Častou komplikací je postherpetická neuralgie, která je doprovázena bolestí a alodynií.
Diagnostika a terapie herpes zoster
diagnóza herpes zoster je nejvíce často vyrobeny na základě dermatologických obrázek. Zřídka se používá detekce patogenu s sekrecí blistru a biopsickým materiálem.
virostatika acyklovir, brivudin nebo famciklovir lze použít perorálně k léčbě nekomplikovaného herpes zoster. V závažných případech je indikována IV terapie.
Počátkem léta meningoencefalitidy (ESME)
Etiologie ESME
ESME je ovládána flavivirus, který je—jako borrelia—přenášené klíšťaty.
Klinické rysy ESME
ESME probíhá ve dvou fázích:
- Fáze 1: 8-10 dnů po infekci, pacient má příznaky chřipky
- Fáze 2: 1-týden fever-free interval, pak ostražitost poruchy, zmatenost syndrom, postoj a chůzi, ataxie, intenčním třesem, a extrapyramidové příznaky
Diagnostika, léčba, a prevence ESME
Typické klinické funkce pro ESME jsou: CSF syndrom s lymfocytární pleocytózou, krev-alkohol bariérové poruchy, pozitivní detekce ESME-imunoglobulin M (IgM) a imunoglobulinu G (IgG)-protilátky, a intratekální ESME-specifických protilátek 2 týdnů po nástupu onemocnění.
u ESME se doporučuje pouze symptomatická léčba. Lidé žijící a pracující ve vysoce rizikových oblastech by měli být očkováni.
Progresivní multifokální leukoencefalopatie (PML)
Etiologie PML
patogen zodpovědný za PML je John Cunningham (JC) virus, což vede k demyelinizaci bílé hmoty v infikovaných oblastech. Většinou se onemocnění vyskytuje v důsledku imunodeficience, jako jsou defekty T buněk. Zatímco v minulosti téměř výhradně postihoval pacienty s HIV, PML nyní také často postihuje lidi, kteří jsou imunosupresí v důsledku roztroušené sklerózy.
Klinické funkce PML
v Závislosti na lokalizaci demyelinizace zaměření, příznaky, jako jsou problémy s chováním, kognitivní deficity, ochrnutí, poškození zraku, poruchy bdělosti a poruchy řeči mohou být pozorovány.
diagnostika a léčba PML
virus JC lze detekovat v CSF pomocí PCR. Při MRI vyšetření jsou typickými příznaky PML konfluentní demyelinizační ložiska bez akumulace kontrastního činidla.
pouze zlepšení imunokompetence je možné s dostupnými léčbami. Antivirová terapie (zatím) neexistuje. Postižení pacienti s PML nemají dobrou prognózu: pacienti často umírají do 2 let.
infekce cytomegalovirem (CMV)
infekce CMV se vyskytuje u pacientů infikovaných HIV s velmi těžkou imunosupresí. Při zobrazovacích postupech infekce vykazuje mikronodulární změny v mozku a / nebo hydrocefalu. Viry mohou být detekovány v CSF pomocí PCR. Ganciklovir se používá k terapii.
protozoální a plísňové infekce CNS: Přehled faktů
následující přehled umožňuje rychlý přístup k faktům týkajícím se nejdůležitějších onemocnění CNS způsobených prvoky a houbami.
| Mozková toxoplazmóza | Cryptococci—meningoencefalitida | CNS—aspergilózy | Cysticerkózy | ||
| Etiologie | AIDS onemocnění, parazit: Toxoplasma gondii | AIDS onemocnění, plísňové infekce, a to zejména s Cryptococcus neoformans | Plísně infekce Aspergillus fumigatus, nenastane bez těžké imunosuprese | Spotřeba kontaminované maso a infekce se vajíčka tasemnice Taenia solium; příčiny cyst v mozku | |
| Kliniku | změny Osobnosti, ochrnutí pocity, poruchy citlivosti, zrakové postižení (toxoplazmóza-choriorenitis), poruchy řeči, epileptické záchvaty, bolesti hlavy | Meningoencefalitidy s bolesti hlavy, horečka a bdělost, poruchy, fokální neurologické deficity, jako je ochrnutí, poruchy citlivosti, a zrakovým postižením | v Závislosti na umístění, provedení, časté postižení plic a vedlejších nosních dutin: dušnost, hemoptýza, zánět vedlejších nosních dutin, plicní infiltrace, a bronchiální astma | v Závislosti na umístění cysty: často epileptické záchvaty | |
| Diagnóza | Imaging: více kruhové kontrastní látky hromadí léze
Laboratoř: protilátky na toxoplazmózu |
Imaging: nenápadná REZONANCE, detekce zárodečných v tusche vzorku, PCR, kultury, pozitivní detekce antigenu v krvi a CSF | Imaging: absces v mozku, ischemické a hemoragické infarkty Laboratoř: Aspergillus antigen v krvi a CSF, kultury, PCR, histologické detekce v bioptického materiálu | Imaging: detekce mozkové cysty a detekce hlava červa (tasemnice) Laboratoř: Přerušovaný eozinofilie je časté. | |
| Terapie | Solí nebo klindamycin a pyrimethamine po dobu nejméně 4 týdnů, pak se sníží dávka za 6 měsíců | Amphothericin B a flukonazolu po dobu 6 týdnů, pak pokračování léčby flukonazolem | Vorikonazolu prognóza: Úmrtnost je vysoká v CNS invazivní aspergilózou. | Praziquantel (stacionární důsledku tvorby edému); chirurgická pokud cysty jsou funkční | |
Oportunní Infekce u Pacientů s HIV/AIDS
Imunosuprese u pacientů s AIDS vede k několika chorob, které se projevují v CNS. Diagnóza AIDS se většinou provádí na základě takzvaných nemocí definujících AIDS. Vyskytují se, pokud buňky CD4 klesnou na určité úrovně.
- CNS: toxoplazmóza (při < 100 / µL)
- primární CNS: lymfomy (bez omezení)
- Mozková infekce Cryptococcus (v < 100/µL)
- CNS: tuberkulóza (bez omezení)
- CMV: encefalitida (v < 50/µL)
- PML (v < 250/µL)
studium na Lékařské fakultě a desky s Lecturio.
- USMLE Step 1
- USMLE Step 2
- COMLEX Level 1
- COMLEX Level 2
- ENARM
- NEET