Obstetrics & Gynecology International Journal
Les MGF semblent provenir de l’Égypte ancienne et sont documentées par Hérodote en 440 avant JC, un papyrus de Memphis daté de 163 avant JC et Strabon en 25 avant JC. Certaines momies égyptiennes anciennes ont été retrouvées circoncis à l’examen. On estime que 150 millions de jeunes femmes ont été circoncis dans le monde et que 3 millions supplémentaires sont à risque/circoncis chaque année, soit environ 8000 par jour, principalement en Afrique subsaharienne. En Égypte, le type 1a (circoncision sunna / clitirodotomie) est plus fréquent, environ 70% des cas. L’Égypte compte le plus grand nombre de cas de MGF/E dans le monde. Le Parlement égyptien a interdit et criminalisé la pratique des MGF en 2008, ce qui a contribué à faire tomber les taux de MGF/E à 61% en 2015, contre 91% en 1995, tout en visant à mettre fin aux MGF/ E en Égypte d’ici 2030. En espérant que d’autres pays africains suivront. Les mutilations génitales féminines se sont répandues dans le monde entier avec l’afflux croissant de réfugiés et d’immigrants africains en Europe et en Amérique du Nord, et sont devenues un problème mondial (650 000 cas en Europe & 570 000 aux États-Unis) avec de graves conséquences médicales physiques et psycho-sexuelles, augmentant les charges financières des soins de santé pour le pays d’accueil. On pense que l’excision diminue le désir sexuel, l’excitation et l’orgasme, ce qui est la principale raison de la pratique des MGF. De nombreuses femmes croient à tort que le dysfonctionnement sexuel chez les femmes atteintes de MGF résulte de la coupe d’organes sexuels, pour lesquels aucun traitement n’est disponible. L’OMS rapporte que les MGF peuvent impliquer une ablation totale du clitoris. Cependant, c’est la partie visible du clitoris (le gland) qui est coupée. Le reste du corps et la crura du clitoris restent intacts sous la cicatrice (Figure 1).
Le clitoris est composé du gland (partie visible du clitoris, recouverte par le prépuce), du corps (attaché à la symphyse pubienne par le ligament suspensif), de la crura (deux tiges attachées au rami ischio-pubien) et des bulbes (structures érectiles qui s’engorgent pendant l’excitation et se trouvent sous les lèvres). Les MGF peuvent impliquer une coupe des petites ou grandes lèvres (type II ou III). Parce que la plupart des structures érectiles ne sont pas excisées, les femmes en bonne santé avec MGF peuvent atteindre l’orgasme et avoir des relations sexuelles satisfaisantes, car la majeure partie du clitoris reste, le moignon clitoridien palpable sous le tissu cicatriciel peut être exposé, un néo-gland reconstruit et repositionné au site anatomique clitoridien. On rapporte que la chirurgie améliore la fonction sexuelle car elle diminue la douleur clitoridienne en éliminant la fibrose péri-clitoridienne, rendant ainsi le clitoris plus accessible à la stimulation.
Cependant, de nombreuses femmes ignorent la disponibilité de la chirurgie reconstructrice clitoridienne et en font la demande une fois qu’elle leur est proposée pour améliorer leur identité féminine et leur image génitale, malgré un moignon clitoridien déjà fonctionnel. Dans ces cas, la fonction sexuelle est améliorée par une image corporelle améliorée, une identité féminine et une confiance en soi, plutôt que par un clitoris plus accessible (impact psycho-sexuel). La chirurgie reconstructive génitale après MGF / E reste un défi majeur en gynécologie reconstructrice; de nouvelles techniques de reconstruction clitoridienne, de restauration du capot clitoridien et de dé-infibulation labiale ont été adoptées pour inverser les effets des MGF; l’efficacité et la sécurité de ces techniques sont débattues et peu concluantes. Une étude scientifique plus approfondie sur la fonction sexuelle chez les femmes atteintes de MGF est nécessaire pour offrir les meilleurs soins médicaux, chirurgicaux et psychosexuels disponibles pour les complications après une MGF.
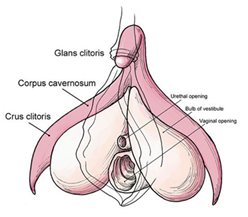
Figure 1: Le clitoris féminin.
Aim
Étudier l’impact de la chirurgie reconstructive génitale sur les femmes atteintes de MGF de type II & de type III en ce qui concerne l’amélioration du désir, de l’excitation, de la lubrification, de l’orgasme, de la satisfaction et de la réduction de la douleur.
Patients
107patientes sélectionnées ayant subi une mutilation génitale féminine âgées de 18 à 36 ans et ayant principalement consulté l’unité de chirurgie reconstructive pelvienne d’Urogynécologie & de l’Hôpital universitaire El Galaa au Caire ont été incluses dans l’étude. L’âge moyen du patient était de 28,3 ans, l’âge moyen à la coupe de 9,1 ans. Les pays où les mutilations ont été commises incluent l’Égypte, le Soudan, la Somalie, Djibouti et le Yémen. Les procédures de réparation reconstructive ont été effectuées principalement à l’Hôpital universitaire d’El Galaa. Nous avons utilisé la classification de l’OMS pour inclure les femmes avec une mutilation de type II ou de type III (infibulation) avec excision du clitoris. (91 avec le type II & 16 avec le type III) Notre étude était conforme à toutes les exigences d’éthique médicale selon les directives de recherche égyptiennes. Les patients ont été informés des résultats et des effets secondaires des procédures et ont signé un consentement écrit.
Procédure
Tous les patients sont venus à la clinique pour demander d’améliorer l’apparence physique ou de réduire la douleur, la plupart ignoraient la disponibilité des services de chirurgie reconstructrice clitoridienne. Ils ont tous rempli un questionnaire sur l’indice de la Fonction Sexuelle féminine à l’admission, une chirurgie reconstructrice clitoridienne a été proposée à ces femmes, toutes les patientes ont reçu une anesthésie rachidienne.
Dé-fibulation: L’infibulation est un rétrécissement de l’orifice vaginal avec création d’un joint couvrant en coupant et suturant les petites lèvres et les grandes lèvres ensemble des deux côtés, après l’excision du clitoris (infibulation), les femmes ayant subi une mutilation de type III nécessitent une dé-fibulation (coupe du joint cutané) avant l’accouchement ou une chirurgie vaginale. Des améliorations fonctionnelles ont été décrites après cette procédure de dé-fibulation chez de nombreuses femmes atteintes de type III. (Figure 2 & 3)
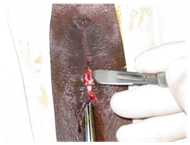
Figure 2 : Infibulation.
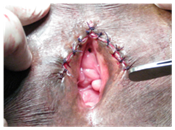
Figure 3: Dé-fibulation
Chirurgie reconstructrice clitoridienne: Restauration de l’anatomie clitoridienne et amélioration de la fonction clitoridienne, la plupart des patients avaient subi une mutilation de type II (ablation du gland du clitoris et d’une partie des petites lèvres). La peau recouvrant le moignon du clitoris a été coupée longitudinalement avec un couteau ou des ciseaux, et le tissu fibreux autour du moignon du clitoris a été enlevé. Le ligament suspenseur a été coupé près de l’os pour permettre une libération et une mobilisation suffisantes du clitoris vers le bas, l’amenant à la position anatomique du gland d’origine; le faisceau neurovasculaire dorsal a été préservé. Des sutures PDS ont été utilisées pour maintenir la pointe du néo-clitoris en dessous à 5 & 7 heures à la peau vestibulaire pour empêcher la rétraction; des sutures interrompues supplémentaires ont été soigneusement placées fixant les côtés de la tige clitoridienne aux structures sous-jacentes. (Figures 4 & 5)
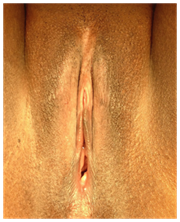
Figure 4: MGF de type II.
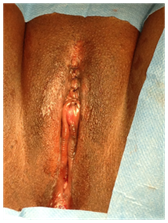
Figure 5: Chirurgie Reconstructrice du Clitoris.
Au-dessus du clitoris, la peau de la capuche ouverte était fermée avec des points résorbables interrompus passant des deux côtés. Les zones disséquées ont été infiltrées avec un anesthésique local (5 ml de lidocaïne), pour diminuer la douleur postopératoire. Les patients ont été libérés le lendemain avec une douleur minimale et peu ou pas de saignement, avec des instructions d’hygiène et des médicaments pendant une semaine, et une nouvelle consultation pour un suivi après 2 semaines, puis tous les 3 mois pendant un an. Le plasma riche en plaquettes (PRP) du sang autologue a été utilisé dans des cas récents, le PRP active les cellules souches pluripotentes dans la zone d’injection et augmente le flux sanguin, ce qui entraîne un rajeunissement et une amélioration des tissus endommagés dus aux MGF et à la dissection lors de la reconstruction clitoridienne, ce qui pourrait blesser les terminaisons nerveuses autour du faisceau neuro-vasculaire. Injection de PRP dans le clitoris dans les cas plus récents (2015 – 2016), amélioration de l’engourdissement, de la sensation clitoridienne et promotion de la guérison; noté après 12 semaines après l’injection primaire. Les dispositifs de libération de chaleur par laser et par radiofréquence peuvent également aider à augmenter l’apport sanguin et peuvent être bénéfiques pour améliorer l’engourdissement, la sensation et la guérison; mais doivent encore être essayés.