Trattamento della depressione in pazienti con epilessia
US Pharm. 2012;37(11):29-32.
ABSTRACT: La depressione è più diffusa nei pazienti con epilessia che nella popolazione generale. La condizione rimane underdiagnosedbecause di underreporting di segni e sintomi. Un altro motivo per la mancanza di trattamento è la convinzione che gli antidepressivi abbiano effetti proconvulsivanti. Molti antidepressivi sono noti per abbassare la soglia convulsiva; tuttavia, i dati indicano che, a basse dosi, gli antidepressivi possiedonoproprietà anticonvulsivanti. La prova inoltre suggerisce che quando anantidepressant è usato all’interno della sua gamma terapeutica di dosaggio, l’attività ofseizure di rischio è bassa. Quando si seleziona un antidepressivo per l’uso in unpaziente con epilessia, il medico deve considerare attentamente farmaco-farmacointerazioni tra antiepilettici e antidepressivi. In generale, gli inibitori selettivi della ricaptazione della serotonina sono considerati di prima lineaterapia. L’efficacia degli antidepressivi nei pazienti con epilessia può essereaumentato con terapia di supporto o psicoterapia.
La prevalenza della depressione è significativamente più alta negli epilessipazienti rispetto alla popolazione generale. La depressione è il disturbo più comunecomorbido nei pazienti affetti da epilessia, ed è più frequente e grave nei pazienti con epilessia che nei pazienti con disturbi cronici o condizioni neurologiche. L’incidenza e la prevalenza della depressione nella popolazione di epilessia sono difficili da stabilire, principalmente a causa della sottorapportazione e della sottodiagnosi dei sintomi depressivi. Inoltre, le diverse metodologie e le popolazioni di campioni utilizzate tra gli studi producono conclusioni di studio drasticamente diverse.1,2
Rispetto alla popolazione generale, il tasso di depressione nei pazienti con crisi ricorrenti è dal 20% al 55%.1 Nei pazienti con epilessia controllata, il tasso di depressione è compreso tra il 3% e il 9%.1gli studi comunitari sulle popolazioni di epilessia riportano tassi di depressione dal 9% al 22% e i campioni ospedalieri riportano tassi molto più elevati(27% -58%).2 La qualità della vita correlata alla salute è peggiore degenti con crisi ricorrenti rispetto a quelli che non hanno avuto crisi epilettiche negli ultimi anni.3 Rispetto ai pazientiche non hanno avuto convulsioni nell’anno precedente, i pazienti con recidivele crisi hanno cinque volte più probabilità di sperimentare la depressione.3La depressione non trattata può portare ad un aumentato rischio di suicidio, che èuna delle principali cause di morte nei pazienti epilettici.4 Il suicidio in pazienti con epilessia è stimato essere circa 10 volte superiore rispetto alla popolazione generale.1
Patologia e diagnosi
L’epilessia è definita come il verificarsi di due convulsioni non provocate separate da 24 ore.5A Il sequestro deriva da un disturbo dell’attività elettrica nelcervello che porta a cambiamenti nell’attenzione e/o nel comportamento del paziente.5,6 Nell’epilessia, le alterazioni permanenti nel tessuto cerebrale causanoipereccitazione del cervello, che a sua volta emette segnali anormalipuò portare a convulsioni imprevedibili.5
Come precedentemente notato, il disturbo comorbidico più comune nell’epilessia è la depressione.1 Il Manuale Diagnostico e Statistico dei Disturbi Mentali, Quarta Edizione (Revisione testi),definisce il disturbo depressivo maggiore (MDD) come una o più importanti depressiveepisodes (≥2 settimane di umore depresso o perdita di interesse accompagnato da≥4 altri sintomi di depressione, ad esempio, il peso/variazioni dell’appetito,disturbi del sonno, psicomotorio sintomi, stanchezza, sensazioni ofworthlessness, esecutivo-funzione di deficit, ideazione suicidaria).7sintomi devono causare compromissione significativa in sociale, professionale, o altri importanti settori di funzionamento, e non possono essere attribuiti aeffetti psicologici di una sostanza o al lutto.
I cambiamenti nella serotonina e nella noradrenalina svolgono un ruolo chiave nella patologia della MDD e dell’epilessia.1anche se la patologia esatta è sconosciuta, MDD coinvolge catecolamine(dopamina, noradrenalina e serotonina) e neurotrasmettitori (glutammato e acido gamma-aminobutirrico ).8 Allo stesso modo, nell’epilessia, squilibri temporali tra i principali neurotrasmettitori (ad esempio, glutammato) e le catecolamine (ad esempio, serotonina) aumentare ilrischio di convulsioni in pazienti sensibili.5 Inoltre, il ridotto funzionamento delle catecolamine (serotoninergiche e noradrenergiche) ha dimostrato di peggiorare la gravità delle crisi in alcuni modelli animali.1
I sintomi depressivi devono essere classificati in base al loro verificarsi in relazione all’insorgenza delle crisi.4In depressione preictal, l’umore depresso si verifica ore a giorni priorto un episodio di sequestro ed è alleviato dall’insorgenza di convulsioni.9In ictal depressione, che è spesso descritto come un aura signifyingseizure inizio, l’umore depresso si verifica minuti prima dell’inizio di acomplex sequestro parziale.4 Alcuni pazienti vedono preictal andictal depressione come un segnale di avvertimento di sequestro che permette loro di informothers e trasferirsi in un luogo sicuro.9 Depressione postictaleè caratterizzato da un umore depresso che si sviluppa ore al giornoseguendo un episodio convulsivo. La depressione interictale tende a presentare depressione aschronic in pazienti di epilessia.4
Rischio di convulsioni con antidepressivi
Molti antidepressivi sono noti per abbassare la soglia convulsiva, chea sua volta può provocare convulsioni nei pazienti, specialmente quelli che giàavere fattori di rischio predisponenti per le convulsioni. Il meccanismo con cuigli antidepressivi causano convulsioni non sono completamente compresi.10inizialmente si è pensato che poiché gli antidepressivi inibiscono la ricaptazione della serotonina e / o della noradrenalina, le proprietà convulsive erano secondarie agli effetti antidepressivi. Questo da allora è stato dimostrato di essere improbabile e, in effetti, rappresenta le proprietà anticonvulsivanti degli antidepressivi a dosi più basse. Ad esempio,nelle impostazioni sperimentali, l’amitriptilina ha dimostrato di ridurre l’attività dei picchi a basse concentrazioni.11,12 Altri meccanismi proposti per le proprietà convulsive degli antidepressivi includono effetti sulla neurotrasmissione glutammatergica, gabaergica e istaminergica, canali K+ accoppiati con Gproteina e fattore neurotropico derivato dal cervello. I dati sono insufficienti per determinare se questi meccanismi proposti sono la causa definitiva delle proprietà convulsive degli antidepressivi.11
Il primo antidepressivo segnalato per causare convulsioni nei pazienti trattati per malattia depressiva è stato l’imipramina, un triciclicantidepressivo (TCA).11 A dosi terapeutiche, il tasso di eccitazione del TCA varia dallo 0,4% al 2%. In generale, il rischio dovrebbe essereconsiderato simile in ciascuno dei TCA.10 I tetraciclicantidepressants (TeCAs) maprotilina e amoxapina sono stati associati con un più alto tasso di convulsioni. I dati postmarketing hanno indicato che la macrotilina aveva una forte relazione dose-effetto e, di conseguenza, l’intervallo di dosaggio terapeutico è stato abbassato (massimo 225 mg/die). Si ritiene che gli inibitori della monoamineossidasi abbiano un rischio relativamente basso ofseizures. Si ritiene che il trazodone abbia un basso rischio di convulsioni, sebbene siano state riportate convulsioni con il suo uso.10 Gli antidepressivi di nuova generazione sono considerati sicuri e più tollerabili.L’incidenza di convulsioni per antidepressivi di nuova generazione è più bassache per TCA e TECA (0% -0,4%).10 I rischi di convulsioni con i nuovi antidepressivi sono stati esaminati in diverse recensioni e articoli di ricerca (TABELLA 1).10,13,14 Fattori che influenzano la gamma di rischio sono fattori di dose e predisponenti.10
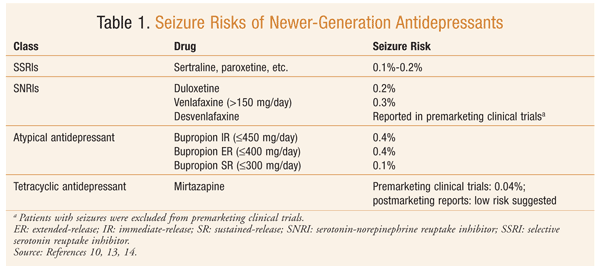
Una revisione ha valutato il numero di convulsioni riportate associate aantidepressivi e altri agenti neurolettici in VigiBase, il database delle reazioni avverse ai farmaci (ADR) dell’Organizzazione mondiale della sanità, tra il 1986 e il 2006.15 La percentuale di segnalazioni per antidepressantie convulsioni variava dall ‘ 1,23% al 14,43%; la quantità più alta è stata segnalata per maprotilina (14,43%), seguita da escitalopram (9,78%),bupropione (9,48%), amoxapina (8,74%), trimipramina (5,69%) e clomipramina (5,6%).15 Una limitazione dei dati di VigiBase è che non è stabilita una relazione causale tra il farmaco e l’ADR segnalata; la relazione serve invece come mezzo per la diagnosi precoce delle ADR.15
È stata condotta un’analisi dei rapporti FDA Summary Basis of Approval (SBA) per tutti gli antidepressivi approvati tra il 1985 e il 2004.16(Il rapporto SBA è una revisione dei dati preclinici e clinici della nuova applicazione farmacologica di adrug.) Il bupropione IR ha avuto la più alta incidenza diseizure (0,6%), seguita da citalopram (0,3%); le differenze tra gli altri antidepressivi non erano significative.16
Trattamento farmacologico
Nel trattamento di un paziente con epilessia e depressione, la prima priorità dovrebbe essere quella di ottenere un controllo ottimale delle convulsioni utilizzando una terapia anticonvulsivante appropriata.2 Alcuni anticonvulsivanti, come valproato, carbamazepina, lamotrigina e gabapentin, hanno dimostrato un miglioramento dell’umore nei pazienti con epilessia. Hanno alsoshown efficacia nel prevenire episodi maniacali e depressivi in bipolarpatients.2 Questi farmaci possono quindi essere utili per i pazienti affetti da epilessia che soffrono di depressione.
Prima di iniziare il trattamento della depressione in un paziente conepilessia, è importante accertare che gli episodi depressivi non sono causati da modifiche al regime farmacologico antiepilettico. Ad esempio, l’interruzione di carbamazepina, acido valproico o lamotrigina—tutti i qualiavere proprietà stabilizzanti dell’umore-può portare a episodi depressivi.1In questi casi, reintrodurre l’antiepilettico o iniziare un agente stabilizzante dell’alimentazione può essere sufficiente per raggiungere uno stato eutimico.1UN altro esempio potrebbe essere un paziente che sperimenta un episodio depressivo che segue l’introduzione o il dosaggio incrementale di un antiepilettico con note proprietà psicotrope negative. Abbassare il dosaggio odiscontinuare il farmaco, se fattibile, porterà alla remissione dei sintomi.1 Tuttavia, se un paziente sta assumendo un antiepilettico che ha proprietà psicotrope negative (ad es., fenobarbital, primidone, tiagabina, topiramato, vigabatrin) ma è noto per conferire un controllo delle crisi superiore, l’episodio depressivo può essere trattato con un inibitore selettivo della serotoninreuptake (SSRI), come la sertralina o la paroxetina.4
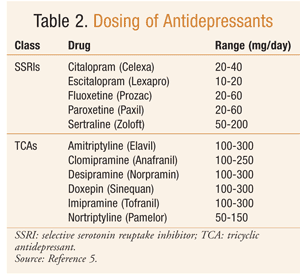
Il farmaco di scelta per il trattamento della depressione in un paziente con epilessia dipende dai sintomi depressivi più importanti del pazienteespone, così come l’efficacia del farmaco, l’interazione conantiepilettici e il profilo ADR.9 Un trattamento antidepressivo efficace può indirettamente migliorare il controllo delle crisi epilettiche in quanto i pazienti adeguatamente trattati hanno migliorato il sonno e sono più inclini al regime antiepilettico.In generale, gli SSRI sono considerati trattamento di prima linea nei pazienti che manifestano depressione e convulsioni (TABELLA 2).È improbabile che gli SSRI esacerbino l’insorgenza di crisi epilettiche, hanno meno probabilità di provocare la morte in seguito a sovradosaggio e hanno un buon profilo di ADR.4 I TCA hanno anche mostrato una buona risposta clinica nel trattamento della depressione nei pazienti epilettici (TABELLA 2).9 I TCA hanno un basso rischio di esacerbare le crisi se usati all’interno dell’intervallo terapeutico.2 Tuttavia, a causa di potenziali effetti cardiotossici e gravi complicanze che si verificano con sovradosaggio, i TCA sono usati in seconda linea.1 Per ridurre la possibilità di recidiva, la terapia deve essere continuata per 4 mesi dopo che gli ultimi sintomi della depressione si sono attenuati.9
Trattamento non farmacologico
Le reazioni depressive possono essere trattate con terapia di supporto, consulenza e riabilitazione. La terapia di sostegno dovrebbe essere offerta ai pazienti di nuova diagnosi con epilessia, così come ai loro membri della famiglia.9 La terapia di sostegno aiuterà a educare i membri di famiglia di andtheir di pazienti su epilessia e determinerà ofmind di stato di un paziente riguardo a, e la reazione emotiva a, il disordine. Inoltre, la terapia di supporto può aiutare a eliminare la disinformazione sull’epilessia einsegnare i pazienti e le loro famiglie come far fronte.9 Azioni più severe possono richiedere la psicoterapia (ad esempio, terapia cognitivo-comportamentale), che può migliorare le capacità di coping di un paziente.9 Inalcuni casi in cui un paziente non risponde agli antidepressivi, o inuna situazione in cui l’uso di antidepressivi aumenta il rischio ofseizures del paziente, la terapia elettroconvulsiva (ECT) può essere usata come un trattamento alternativetreatment. ECT ha dimostrato di essere ben tollerato tra epilepsypatients.4
Interazioni farmaco-farmaco
La maggior parte degli antidepressivi inibiscono uno o più isoenzimi del CYP450 e vengono metabolizzati nel fegato.L’inibizione di 2SSRIs di P450 può provocare i livelli tossici di antiepilepticssuch come fenitoina, fenobarbital e carbamazepina. Livelli elevatii livelli di carbamazepina sono stati osservati quando il farmaco è stato somministrato confluoxetina, fluvoxamina o nefazodone.2 La somministrazione concomitante di fluoxetina e carbamazepina può portare alla sindrome serotoninergica tossica, cheè caratterizzata da brividi incontrollabili, agitazione,incoordinazione, irrequietezza nei piedi quando si è seduti, contrattazioni involontarie che progrediscono verso movimenti delle gambe simili a mioclonici eiperreflessia.9 Il SSRI citalopram non ha interazioni farmacocinetiche con farmaci antiepilettici e quindi può essere usato come alternativa.4
Agenti antiepilettici come fenitoina, carbamazepina, fenobarbital e primidone sono potenti induttori enzimatici del CYP450.2 Un risultato di questo effetto induttore è il metabolismo accelerato degli antidepressivi.4 Questo metabolismo accelerato si verifica soprattutto nella classe TCA e nella paroxetina.2,9 Tuttavia, l’effetto induttore è significativamente ridotto con i nuovierantiepilettici (ad esempio, gabapentin, lamotrigina, levetiracetam).4
Alcuni antidepressivi (ad esempio,SSRI) e antiepilettici (ad esempio, barbiturici, benzodiazepine) causano sedazione e deterioramento cognitivo.2 Ciò può portare a sonnolenza diurna e / o compromissione del funzionamento psicomotorio nel paziente.9
Conclusione
La depressione è una comorbilità comune nei pazienti con epilessia.1anche se il meccanismo non è completamente compreso, gli antidepressivi sono associati all’abbassamento della soglia convulsiva, che può indurre o provocare convulsioni, in particolare in quelli con un rischio predisposto. Come aresult, i prescrittori possono essere titubanti per usare antidepressivi in epilepsypatients. Ulteriori ricerche hanno dimostrato che,a dosi più basse, gli antidepressivi possiedono proprietà anticonvulsivanti e che, a dosi terapeutiche, il rischio di attività convulsiva è minimo. Issuggested che i pazienti con epilessia e depressione essere trattati withpsychotherapy; se il farmaco è indicato, SSRI sono generallyconsidered prima linea a causa della loro sicurezza, tollerabilità, e ADRprofile. ECT è una valida opzione di trattamento per i pazienti con grave depressione ed epilessia che non sono in grado di assumere antidepressivi. Inselecting un antidepressivo per essere usato in un paziente con epilessia,la considerazione dovrebbe essere fatta riguardo alle interazioni della droga-droga con le droghe antiepilettiche, il potenziale per attività di sequestro ed i sintomi depressivi theprominent esibiti dal paziente.