infecții bacteriene, virale și fungice ale sistemului nervos Central
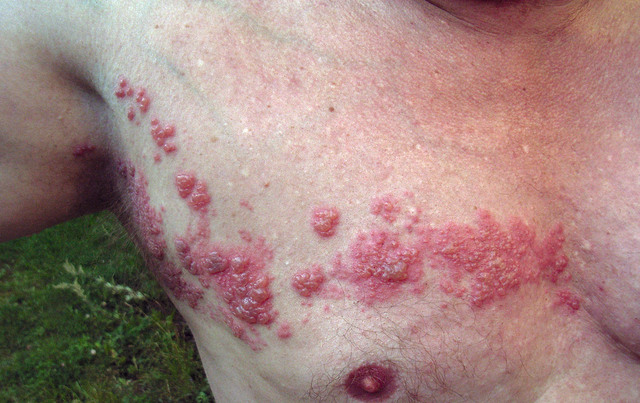
imagine: “Herpes zoster” de Fisle. Licență: CC BY 3.0
- examinarea lichidului cefalorahidian standard de aur
- Introducere
- Prezentare generală a constatărilor tipice ale LCR în infecțiile SNC
- infecții bacteriene ale sistemului nervos Central
- meningită bacteriană acută
- caracteristicile meningitei meningococice
- meningita tuberculoasă
- abcese cerebrale
- Neuroborrelioza
- infecții virale ale SNC
- encefalita Herpes simplex
- meningita virală
- Herpes zoster: zona zoster
- meningoencefalita timpurie de vară (ESME)
- Leucoencefalopatie multifocală progresivă (LMP)
- infecția cu citomegalovirus (CMV)
- protozoare și infecții fungice ale SNC: Prezentare generală a faptelor
- infecția oportunistă la pacienții cu HIV/SIDA
examinarea lichidului cefalorahidian standard de aur
imagine: ‘anestezie spinală,’ de MrArifnajafov. Licență: CC de 3.0.
Introducere
meningita este definită ca infecția și inflamația pachymeninges.
diferitele tipuri de meningită pot fi clasificate în funcție de cauza infecției:
- meningita bacteriană: aceasta este cea mai frecventă cauză a meningitei. Este o boală comună în țările în curs de dezvoltare.
- cauzele virale ale infecțiilor SNC: aceasta include virusurile herpesului și varicelei. Encefalita este, de asemenea, cauzată de viruși.
- cauze parazitare: acestea sunt foarte rare datorită standardelor ridicate de igienă. Acestea au fost asociate cu imunosupresia.
principalul motiv pentru clasificarea în funcție de etiologie este:
- diferențiați clasele de agenți patogeni și determinați astfel abordarea terapeutică exactă; și
- pentru a diagnostica mai ușor meningita în viitor.
tratamentul cu antibiotice trebuie luat în considerare numai dacă se suspectează o infecție bacteriană a sistemului nervos central (SNC)!
standardul de aur pentru diagnosticul meningitei este o puncție lombară cu examinarea lichidului cefalorahidian (LCR) pentru anumiți parametri. Următoarele aspecte sunt examinate în CSC:
- Numărul de celule și diferențierea celulelor
- glucoză și proteine
- detectarea patogenului Microbiologic: detectarea directă a agentului patogen cu microscopie, reacția în lanț a polimerazei (PCR), detectarea și cultivarea antigenului și detectarea indirectă a agentului patogen cu producția intratecală de anticorpi împotriva agenților patogeni
Prezentare generală a constatărilor tipice ale LCR în infecțiile SNC
| celule | proteine | glucoză | lactat | |
| meningita bacteriană | adesea > 1000 celule/ilqql, predominant granulocitară | (100-200 mg/dL) | raportul LCR/glucoză serică < 0.3 | |
| meningita tuberculoasă | 50-400 celule / unqull, primele granulocite, limfocitele ulterioare și monocitele | (100-500 mg/dL) | raportul LCR / glucoză serică< 0.5 | |
| meningita virală | < 1,000 celule / xicli, predominant limfocitare | (de exemplu, 50-150 mg / dL) | ↔ | Normal |
|
raportul LCR / glucoză serică raportul LCR/glucoză serică este o măsură a glucozei din LCR comparativ cu nivelul glicemiei. |
||||
tabel: A. Bender și colab. (2013). Neurologie Mediscript. Elsevier. p. 191, Tab. 7.2.
infecții bacteriene ale sistemului nervos Central
meningită bacteriană acută
Epidemiologia meningitei bacteriene
în meningita bacteriană acută, meningele și cavitatea subarahnoidă sunt infectate. În Europa, incidența este de 2-6 cazuri la 100.000 de persoane. Boala este semnificativ mai frecventă în centura meningismului din regiunile subsahariene din Africa. Empiric antibiotic therapy is administered based on the age-specific pathogens associated with the disease.
- Newborns: Enterobacteriaceae, Streptococcus pneumoniae, Listeria monocytogenes ⇒ Therapy: cefuroxime and ampicillin
- Children: Streptococcus pneumoniae, Neisseria meningitidis ⇒ Therapy: ceftriaxone
- Adults: Streptococcus pneumoniae, Neisseria meningitidis, Listeria monocytogenes (in > 50-year-olds) ⇒ Therapy: ceftriaxone and ampicillin
Image: Demografia meningitei meningococice. Licență: domeniu Public.
tablou clinic al meningitei bacteriene
simptome cardinale: cefalee, rigiditate a gâtului, febră și scăderea vigilenței (simptomele nu apar întotdeauna în această combinație!)
de asemenea, pacienții prezintă adesea următoarele simptome: greață, vărsături, vertij și fotofobie. O treime dintre pacienți prezintă deficite neurologice focale, cum ar fi paraliziile nervilor cranieni (în special nervii cranieni 3 și 6), tulburări de sensibilitate și tulburări de vorbire; o zecime este prezentă și cu leziuni ale nervilor cranieni. Semnul lui Kerning și semnul lui Brudzinski pot fi pozitive (vezi articolul despre examenul neurologic). În infecțiile cu Neisseria, sângerarea pielii este posibilă în contextul sindromului Waterhouse-Friderichsen.
diagnosticul meningitei bacteriene
examinarea LCR: diagnosticul se bazează pe examinarea LCR. Agenții patogeni din LCR pot fi detectați folosind pata Gram, culturile LCR, testele rapide ale antigenului, PCR și culturile de sânge. Cazurile de meningită bacteriană acută produc următoarea imagine (înainte de tratament):
- mai mult de 1.000 de celule/oqql, granulocitele domină
- proteine și albumină
- glucoză < 0.3
- lactat
sânge: numărul diferențial de sânge prezintă în cea mai mare parte leucocitoză cu deplasare stângă, proteină C reactivă (CRP) și procalcitonină .
imagistica: CT a craniului dezvăluie următoarele:
- semne de presiune craniană crescută ca urmare a edemului cerebral difuz sau a hidrocefaliei
- modificări ale densității datorate acumulărilor de purulență în ventricule
- abcese
- focare inflamatorii în sinusul paranasal și mastoid
tratamentul meningitei bacteriene
important: terapia cu antibiotice ar trebui să înceapă cât mai curând posibil! Terapia cu antibiotice ar trebui—dacă este posibil-să înceapă în 60 de minute după spitalizare.
așteptarea laboratoarelor duce la un prognostic mai rău, astfel încât terapia cu antibiotice este inițiată înainte de detectarea finală a agentului patogen în funcție de agenții patogeni specifici vârstei asociate bolii (vezi Epidemiologia de mai sus). Odată ce agentul patogen a fost detectat, terapia cu antibiotice poate fi ajustată. Desigur, culturile de sânge trebuie luate înainte de a începe terapia cu antibiotice!
pentru adulții cu meningită pneumococică, se recomandă în prezent (începând cu 2019) terapia adjuvantă cu dexametazonă. Studiile arată rate reduse de mortalitate, precum și o scădere a efectelor adverse, cum ar fi afectarea auzului.
prognosticul meningitei bacteriene
meningita bacteriană este asociată cu rate ridicate de mortalitate. Douăzeci la sută din toți pacienții mor din cauza infecțiilor cauzate de agenții patogeni pneumococi și Listeria. În meningita bacteriană acută cauzată de S. aureus, ratele mortalității pot fi de până la 20-40%. Efectele adverse posibile sunt, printre altele, tulburări de auz, deficite neuropsihologice, hemipareză, convulsii epileptice și palisii nervilor cranieni.
caracteristicile meningitei meningococice
N. meningitidis se transmite prin infecție cu picături. În cazuri suspecte, pacienții afectați trebuie izolați până la 24 de ore de la începerea terapiei cu antibiotice. Persoanelor care au avut contact cu pacienții infectați trebuie să li se administreze profilaxie post-expunere constând în rifampicină și ciprofloxacină/sau ceftriaxonă.
meningita meningococică este supusă raportării obligatorii la Departamentul de sănătate publică.
meningita tuberculoasă
Epidemiologia meningitei tuberculoase
agenții patogeni responsabili de meningita tuberculoasă sunt micobacteriile complexului Mycobacterium tuberculosis. Această boală subacută sau cronică se prezintă adesea ca meningită bazală (reacția infecțioasă este focalizată pe zonele cerebrale bazale, în special trunchiul cerebral).
statistici pentru tuberculoza activă:
- tuberculoza este una dintre primele zece cauze de deces la nivel mondial.
- în 2018, aproximativ 10 milioane de persoane au fost afectate de tuberculoză.
prezentarea clinică a meningitei tuberculoase
simptomele clinice ale meningitei tuberculoase sunt în primul rând febră, meningism, dureri de cap, greață și vărsături. La 50% dintre pacienți, apar paralizii ale nervilor cranieni, tulburări de vigilență și sindroame de confuzie. Dacă apar encefalite sau tuberculoame, sunt posibile și convulsii epileptice.
diagnosticul meningitei tuberculoase
examinarea LCR: pleocitoză cu 50-400 celule/ilcq, proteină , glucoză ilcq (raport LCR/glucoză serică < 0,5) și lactat .
teste de eliberare a interferonului-XV: Aceste teste măsoară eliberarea de celule T de interferon-XV, după ce au fost stimulate de antigene specifice tuberculozei.
Microbiologie: când se efectuează detectarea agentului patogen în LCR cu pata Ziehl-Neelsen, pata de Auramină, PCR și culturi, se pot găsi tije acid-rapide. Nu așteptați până la detectarea finală a agentului patogen înainte de a începe terapia (ca în cazul meningitei bacteriene acute)!
imagistica: modificările cerebrale ale tuberculozei sunt adesea vizibile în imagistica prin rezonanță magnetică (RMN) sau tomografie computerizată (CT).
- hidrocefalie
- acumularea agentului de contrast bazal
- masele tuberculomelor SNC
- infarct Ischemic în cazurile de vasculită asociată
tratamentul meningitei tuberculoase
medicamentele Anti-tuberculoză sunt administrate în următoarele faze:
o fază intensivă:
aceasta este o combinație de patru ori utilizată ca terapie standard care include izoniazidă, rifampicină, pirazinamidă și etambutol. Medicamentele sunt administrate sub supraveghere directă pentru conformitate.
dexametazona se administrează înainte sau în asociere cu doza inițială. S-a demonstrat că reduce mortalitatea dacă este administrată corect conform ghidurilor.
faza de continuare:
rifampicina și izoniazida sunt continuate încă 6 luni și vindecarea trebuie confirmată înainte de retragerea medicamentelor.
| Medication | Duration of application | Side effects |
| Isoniazid | 2 months initially and an additional 10 months (stabilization phase) | Hepatotoxicity, polyneuropathy (prophylaxis pyridoxine) |
| Rifampicin | 2 months initially and an additional 10 months (stabilization phase) | Hepatotoxicity |
| Pyrazinamide | 2 months initially | Hepatotoxicity |
| Ethambutol | 2 months inițial | vedere afectată (sunt necesare controale oftalmologice regulate) |
| streptomicină | 2 luni inițial | ototoxicitate |
prognosticul meningitei tuberculoase
dacă nu se administrează terapie cu antibiotice, meningita tuberculoasă poate fi fatală. Dacă se administrează un tratament adecvat, rata mortalității este redusă cu aproximativ 20%. Aproximativ 30% dintre persoanele afectate prezintă simptome însoțitoare, cum ar fi hidrocefalie, sindromul creierului organic, paralizii ale nervilor cranieni, ataxie și convulsii epileptice.
abcese cerebrale
etiologia abceselor cerebrale
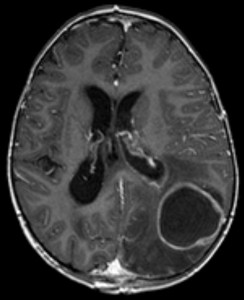
imagine: ‘imagistica abcesului cerebral’ de Hellerhoff. Licență: CC BY-SA 3.0.
un abces cerebral este o infecție bacteriană a creierului.
abcesele cerebrale se pot forma în mai multe moduri: prin transmiterea focarelor meningeale, prin transmiterea hematogenă și prin cauze iatrogene în timpul intervențiilor chirurgicale. Agenții patogeni responsabili sunt în mare parte streptococi, anaerobi, enterobacterii Gram-negative, Pseudomonas și S. aureus. Ciupercile și paraziții pot fi, de asemenea, responsabili pentru abcesele legate de deficiența imună.
prezentarea clinică a abceselor cerebrale
există o mare varietate de simptome care se pot dezvolta pe parcursul zilelor sau săptămânilor. Acestea includ următoarele:
- cefalee
- febră
- greață și vărsături
- convulsii epileptice
- examen Neurologic: tulburări de vigilență și meningism
diagnosticul abceselor cerebrale
proceduri de laborator, Microbiologie și imagistică: printre parametrii de laborator, CRP este în mare parte crescut. Examinarea LCR nu este necesară deoarece constatările sunt prea vagi. Este extrem de important să se examineze Materialul abcesului prin cultivare bacteriană, PCR și teste pentru ciuperci și micobacterii.
tratamentul abceselor cerebrale
| cei trei piloni ai terapiei cu abces cerebral | ||
| îndepărtarea chirurgicală a purulenței
tomografie axială computerizată (CAT)/aspirație stereotactică controlată prin RMN obiectiv: reducerea masei și a câștigului de material pentru diagnosticul microbiologic dacă este necesar, excizia corpurilor străine și divizarea abceselor |
antibiotice sistemice
înainte de detectarea agentului patogen, terapie empirică triplă:
⇒ ajustarea conform antibiogramei |
eliminarea focarelor infecțioase
căutarea amănunțită a focarului (focalizarea este localizată distal?) cu eliminare chirurgicală, dacă este necesar |
prognosticul abceselor cerebrale
cu o terapie adecvată și adecvată, mortalitatea este < 10%.
Neuroborrelioza
Epidemiologia neuroborreliozei
Neuroborrelioza este declanșată de bacteria Borrelia burgdorferi, care este transmisă de căpușe. Incidența acestei boli este de 50-100 de cazuri la 100.000 de persoane. Diseminarea regională a căpușelor infectate este foarte diferită și ar trebui luată în considerare pentru diagnostic.
caracteristicile clinice ale neuroborreliozei
simptomele neuroborreliozei se desfășoară de obicei în trei etape:
Etapa 1: Formarea eritemului migrans—înroșirea pielii limitată circular, care se dezvoltă în cea mai mare parte la aproximativ 2 săptămâni după mușcătura de căpușă. Doar jumătate dintre pacienții care ajung în stadiul 2 prezintă eritem migrant.
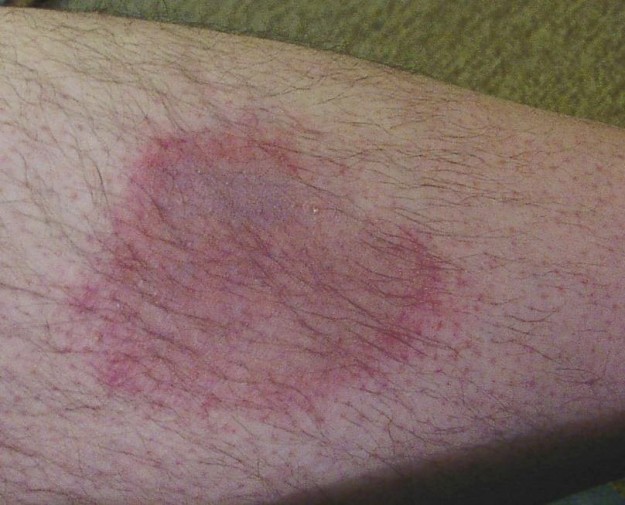
imagine: ‘eritem motilans pe piciorul inferior al unui om,’ de Hellerhoff. Licență: CC de 2.0.
Etapa 2: Meningoradiculită—mistuitoare, durere radiculară (sindromul Bannwarth), paralizii parțial radiculare și paralizie a nervului facial. Implicarea articulară, miocardita, pericardita și limfadenoza cutis benigna sunt, de asemenea, posibile.
Etapa 3: detectarea anticorpilor împotriva B. burgdorferi în testul imun enzimatic. Detectarea anticorpilor trebuie să aibă loc atât în ser, cât și în LCR. Anticorpii nu sunt adecvați pentru evaluarea terapiei. Anticorpii pot circula în LCR pe parcursul a luni până la ani după terapia cu antibiotice de succes.
tratamentul neuroborreliozei
eritemul migrans este tratat cu o terapie antibiotică orală de 14 zile de amoxicilină, cefuroximă, doxiciclină sau penicilină. Dacă neuroborrelioza a atins stadiul 2 sau 3, terapia orală trebuie administrată cu doxiciclină timp de 14 zile. Alternativa este tratamentul intravenos (IV) cu ceftriaxonă, Cefotaximă sau penicilină.
profilaxia neuroborreliozei
dacă o căpușă este îndepărtată în primele 12 ore după mușcătură, riscul de infecție cu borrelia este scăzut. Nu există vaccinare împotriva borreliei.
cele mai frecvente virusuri care provoacă infecția SNC sunt virusul herpes simplex (HSV), virusul varicelo-zosterian (VZV), virusul imunodeficienței umane (HIV), virusul Epstein-Barr (EBV) și enterovirusurile.
encefalita Herpes simplex
Epidemiologia encefalitei herpes simplex
encefalita Herpes simplex este o boală rară, dar are un debut rapid și se dezvoltă foarte repede. Apare atunci când virusul herpes simplex intră în creier. Incidența acestei boli este de 1 la 250.000 de persoane.
caracteristicile clinice ale encefalitei herpes simplex
pe lângă posibile afazie, ataxie, hemipareză, palisii nervilor cranieni și deficite de câmp vizual, acestea sunt cele mai frecvente simptome cardinale ale encefalitei herpes simplex:
- febră mare
- cefalee
- modificări de personalitate
- convulsii epileptice la 60% dintre pacienți
- fără meningism
diagnosticul encefalitei herpes simplex
CSF: Constatările LCR arată în cea mai mare parte un model tipic de pleocitoză limfomonocitară, proteine crescute și albumină și glucoză non-scăzută (vezi tabelul de mai sus privind constatările tipice ale LCR la bacterii și viruși).
Microbiologie: ADN-ul virusului Herpes simplex (HSV) este detectat în LCR folosind un test PCR.
proceduri imagistice și EEG: în majoritatea cazurilor, lobul temporal este afectat. Necroza și hemoragiile sunt semne tipice. Electroencefalograma (EEG) prezintă adesea încetiniri temporale.
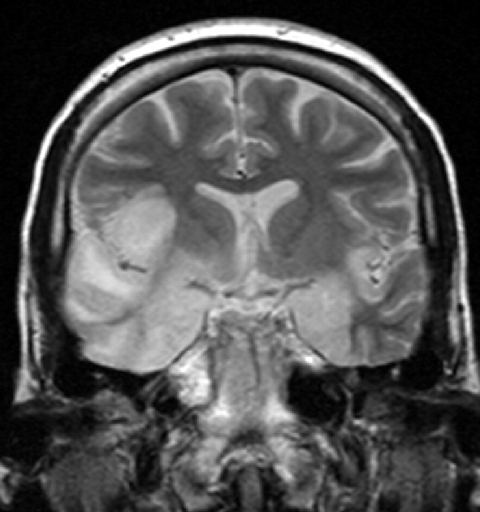
imagine: ‘encefalita Herpes simplex’ de Dr. Laughlin Dawes. Licență: CC de 3.0.
tratamentul și prognosticul encefalitei herpes simplex
tratamentul constă în injectarea IV de aciclovir de cinci ori pe zi timp de 14 zile. În ciuda terapiei în timp util, 20% din toate cazurile duc la deces. Majoritatea supraviețuitorilor au boli consecutive.
Epidemiologia meningitei virale
incidența meningitei virale este de 6-10 la 100.000 de persoane. Enterovirusurile sunt cei mai frecvenți agenți patogeni cauzali, reprezentând aproximativ 85% din toate cazurile de meningită virală. Herpesvirusul uman-6 (HHV-6), VZV, virusurile rujeolei, virusurile oreionului și EBV ar trebui, de asemenea, sunt asociate cu meningita virală.
caracteristicile clinice ale meningitei virale
meningita virală determină imaginea tipică a unei boli meningitice: febră, rigiditate a gâtului și cefalee. Adesea, pacienții prezintă și simptome asemănătoare gripei.
diagnosticul și terapia meningitei virale
rezultatele LCR arată imaginea tipică pentru viruși, cu niveluri ridicate de proteine și non-scăzute de glucoză. PCR și detectarea indirectă a agentului patogen serologic sunt utilizate pentru analiza microbiologică.
dacă meningita virală este cauzată de VZV sau HSV, tratamentul cu aciclovir este rezonabil. Dacă, totuși, enterovirusurile sunt cauza, se recomandă doar tratamentul simptomatic.
Herpes zoster: zona zoster
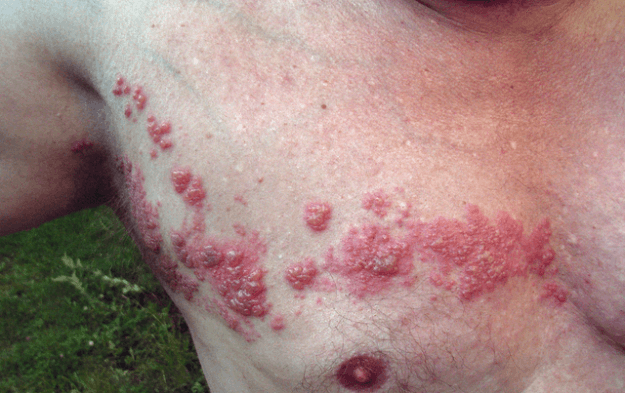
imagine: ‘Herpes zoster’ de Fisle. Licență: CC de 3.0.
etiologia herpesului zoster
dacă o infecție cu VZV din trecut (varicela) este reactivată, se dezvoltă herpes zoster. Aceasta este adesea o expresie a imunodeficienței. Cu toate acestea, herpesul zoster poate apărea și la persoanele imunocompetente.
prezentare clinică
de obicei, după o fază dureroasă, înroșirea pielii cu formarea blisterului apare peste dermatomul unei rădăcini nervoase. Este deosebit de severă dacă infecția se dezvoltă în dermatomii faciali, unde este clasificată ca herpes zoster oticus și herpes zoster opthalmicus. O complicație frecventă este nevralgia post-herpetică care este însoțită de durere și alodinie.
diagnosticul și terapia herpesului zoster
diagnosticul herpesului zoster se face cel mai adesea pe baza imaginii dermatologice. Rar, se utilizează detectarea agentului patogen cu secreție de blister și material de biopsie.
virostaticele aciclovir, brivudin sau famciclovir pot fi utilizate pe cale orală pentru tratamentul herpesului zoster necomplicat. În cazurile severe, este indicată terapia IV.
meningoencefalita timpurie de vară (ESME)
etiologia ESME
ESME este acționată de flavivirus, care este—ca borrelia—transmis de căpușe.
caracteristicile clinice ale ESME
Esme se desfășoară în două faze:
- Faza 1: 8-10 zile după infecție; pacientul are simptome asemănătoare gripei
- Faza 2: interval fără febră de 1 săptămână, apoi tulburări de vigilență, sindrom de confuzie, ataxie de poziție și mers, tremor de intenție și simptome extrapiramidale
diagnosticul, tratamentul și prevenirea ESME
caracteristicile clinice tipice pentru ESME sunt: Sindromul LCR cu pleocitoză limfocitară, tulburări ale barierei hemato-alcoolice, detectarea pozitivă a anticorpilor ESME-imunoglobulină M (IgM) și imunoglobulină G (IgG) și producerea de anticorpi intratecali specifici ESME la 2 săptămâni de la debutul bolii.
în ESME, se recomandă numai tratamentul simptomatic. Persoanele care locuiesc și lucrează în zone cu risc ridicat ar trebui vaccinate.
Leucoencefalopatie multifocală progresivă (LMP)
etiologia LMP
agentul patogen responsabil pentru LMP este virusul John Cunningham (JC), care duce la demielinizarea materiei albe în zonele infectate. În mare parte, boala apare din cauza imunodeficienței, cum ar fi defectele celulelor T. Deși a afectat aproape exclusiv pacienții cu HIV în trecut, LMP afectează frecvent și persoanele care sunt imunosupresate din cauza sclerozei multiple.
caracteristicile clinice ale LMP
în funcție de localizarea focarului de demielinizare, pot fi observate simptome precum probleme de comportament, deficite cognitive, palsies, tulburări vizuale, tulburări de vigilență și tulburări de vorbire.
diagnosticul și tratamentul LMP
virusul JC poate fi detectat în LCR prin PCR. În scanarea RMN, semnele tipice ale LMP sunt focare de demielinizare confluente fără acumulare de agent de contrast.
numai o îmbunătățire a imunocompetenței este posibilă cu tratamentele disponibile. Terapia antivirală nu există (încă). Pacienții afectați cu LMP nu au un prognostic bun: adesea, pacienții mor în decurs de 2 ani.
infecția cu citomegalovirus (CMV)
infecția cu CMV apare la pacienții infectați cu HIV cu imunosupresie foarte severă. În procedurile imagistice, infecția prezintă modificări micronodulare în creier și/sau hidrocefalie. Virușii pot fi detectați în CSF folosind PCR. Ganciclovirul este utilizat pentru terapie.
protozoare și infecții fungice ale SNC: Prezentare generală a faptelor
următoarea prezentare generală permite accesul rapid la fapte privind cele mai importante boli ale SNC cauzate de protozoare și ciuperci.
| toxoplasmoza cerebrală | criptococi-meningoencefalită | SNC-aspergiloză | cisticercoză | ||
| etiologie | boala care definește SIDA, parazitul: Toxoplasma gondii | boala care definește SIDA, infecția fungică, în special cu Cryptococcus neoformans | infecția fungică a mucegaiului cu Aspergillus fumigatus, nu apare fără imunosupresie severă | consumul de carne contaminată și infecția cu ouă de tenie Taenia solium; provoacă chisturi în creier | |
| clinică | modificări de personalitate, senzații de paralizie, tulburări de sensibilitate, tulburări de vedere (toxoplasmoză-coriorenită), tulburări de vorbire, crize epileptice și dureri de cap | meningoencefalită cu dureri de cap, febră și tulburări de vigilență, deficite neurologice focale, cum ar fi paralizii, tulburări de sensibilitate și tulburări de vedere | în funcție de localizarea manifestării, afecțiuni frecvente ale plămânilor și sinusurilor paranazale: dispnee, hemoptizie, sinuzită, infiltrare pulmonară și astm bronșic | în funcție de localizarea chisturilor: adesea crize epileptice | |
| diagnostic | imagistică: leziuni multiple de acumulare a agentului de contrast circular
laborator: anticorpi pentru toxoplasmoză |
imagistică: RMN discret, detectarea germenilor în specimenul tusche, cu PCR, culturi, detectarea antigenului pozitiv în sânge și LCR | imagistică: abces în creier, infarct ischemic și hemoragic laborator: Antigenul Aspergillus în sânge și LCR, culturi și PCR, detectarea histologică în materialul de biopsie | imagistica: detectarea chisturilor cerebrale și detectarea capului viermelui (scolex) laborator: eozinofilia intermitentă este frecventă. | |
| terapie | sulfadiazină sau clindamicină și pirimetamină timp de cel puțin 4 săptămâni, apoi doză redusă timp de 6 luni | amfotericină B și fluconazol timp de 6 săptămâni, apoi terapie de continuare cu fluconazol | voriconazol prognostic: rata mortalității este ridicată în aspergiloza invazivă a SNC. | Praziquantel (staționar datorită formării edemelor); chirurgical, dacă chisturile sunt operabile | |
infecția oportunistă la pacienții cu HIV/SIDA
imunosupresia la pacienții cu SIDA duce la mai multe boli care se manifestă în SNC. În mare parte, diagnosticul de SIDA se face pe baza așa-numitelor boli care definesc SIDA. Acestea apar dacă celulele CD4 scad la anumite niveluri.
- SNC: toxoplasmoză (at < 100/Olt)
- SNC primar: limfoame (fără limită)
- infecții criptococice cerebrale (la < 100/ilftl)
- SNC: tuberculoză( fără limită)
- CMV: encefalită (la < 50 / ilftl)
- LMP (la < 250 / ilftl)
studiu pentru scoala medicala si placi cu Lecturio.
- USMLE Step 1
- USMLE Step 2
- COMLEX Level 1
- COMLEX Level 2
- ENARM
- NEET