Bakterielle, virale und Pilzinfektionen des Zentralnervensystems
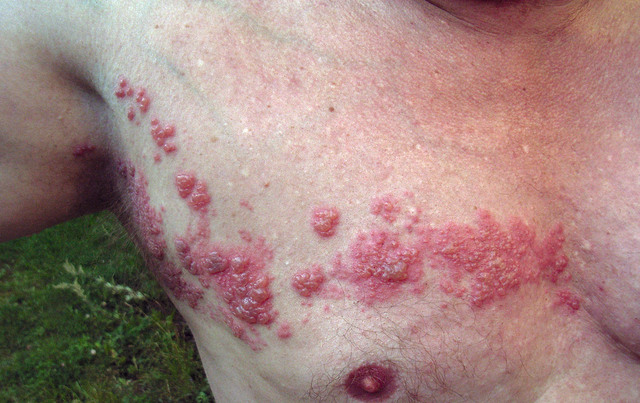
Bild: “Herpes zoster” von Fisle. Lizenz: CC BY 3.0
- Gold Standard Cerebrospinalflüssigkeit Untersuchung
- Einleitung
- Überblick über typische Liquorbefunde bei ZNS-Infektionen
- Bakterielle Infektionen des Zentralnervensystems
- Akute bakterielle Meningitis
- Merkmale der Meningokokken-Meningitis
- Tuberkulöse Meningitis
- Gehirnabszesse
- Neuroborreliose
- Virusinfektionen des ZNS
- Herpes-simplex-Enzephalitis
- Virale Meningitis
- Herpes zoster: Gürtelrose
- Frühsommer—Meningoenzephalitis (ESME)
- Progressive multifokale Leukoenzephalopathie (PML)
- Cytomegalovirus (CMV) -Infektion
- Protozoen- und Pilzinfektionen des ZNS: Facts Overview
- Opportunistische Infektion bei Patienten mit HIV /AIDS
Gold Standard Cerebrospinalflüssigkeit Untersuchung
Bild: ‘Spinalanästhesie,’ von MrArifnajafov. Lizenz: CC BY 3.0.
Einleitung
Meningitis ist definiert als die Infektion und Entzündung der Pachymeningen.
Die verschiedenen Arten von Meningitis können anhand der Infektionsursache klassifiziert werden:
- Bakterielle Meningitis: Dies ist die häufigste Ursache für Meningitis. Es ist eine häufige Krankheit in den Entwicklungsländern.
- Virale Ursachen von ZNS-Infektionen: Dazu gehören die Herpes- und Varizellenviren. Enzephalitis wird auch durch Viren verursacht.
- Parasitäre Ursachen: Diese sind aufgrund hoher Hygienestandards sehr selten. Sie wurden mit Immunsuppression in Verbindung gebracht.
Der Hauptgrund für die Klassifizierung nach Ätiologie ist:
- Differenzierung der Erregerklassen und damit Bestimmung des genauen Therapieansatzes; und
- Um Meningitis in Zukunft leichter diagnostizieren zu können.
Eine Behandlung mit Antibiotika sollte nur bei Verdacht auf eine bakterielle Infektion des zentralen Nervensystems (ZNS) in Betracht gezogen werden!
Der Goldstandard für die Diagnose von Meningitis ist eine Lumbalpunktion mit Liquoruntersuchung auf bestimmte Parameter. Folgende Aspekte werden im GFK untersucht:
- Zellzahl und Zelldifferenzierung
- Glucose und Protein
- Mikrobiologischer Erregernachweis: direkter Erregernachweis mit Mikroskopie, Polymerasekettenreaktion (PCR), Antigendetektion und Kultivierung sowie indirekter Erregernachweis mit intrathekaler Produktion von Antikörpern gegen Erreger
Überblick über typische Liquorbefunde bei ZNS-Infektionen
| Zellen | Protein | Glukose | Laktat | |
| Bakterielle Meningitis | Häufig > 1.000 Zellen/ µl, dominant granulozytisch | (100-200 mg / dl) | ↓ LIQUOR / Serumglukoseverhältnis < 0.3 | |
| Tuberkulöse Meningitis | 50-400 Zellen/µl, erste Granulozyten, später Lymphozyten und Monozyten | (100-500 mg/dl) | ↓ Verhältnis LIQUOR/Serumglukose < 0.5 | |
| Virale Meningitis | < 1,000 zellen/µL, dominant lymphozytisch | (z.B. 50-150 mg/dl) | ↔ | Normal |
|
LIQUOR / Serumglukoseverhältnis Das LIQUOR / Serumglukoseverhältnis ist eine Messung der Glukose im Liquor im Vergleich zum Blutzuckerspiegel. |
||||
Tabelle: A. Bender et al. (2013). In: Mediscript Neurology. Elsevier. s. 191, Tab. 7.2.
Bakterielle Infektionen des Zentralnervensystems
Akute bakterielle Meningitis
Epidemiologie der bakteriellen Meningitis
Bei akuter bakterieller Meningitis sind die Hirnhäute und die Subarachnoidalhöhle infiziert. In Europa liegt die Inzidenz bei 2-6 Fällen pro 100.000 Menschen. Die Krankheit tritt im Meningismusgürtel in den subsaharischen Regionen Afrikas signifikant häufiger auf. Empiric antibiotic therapy is administered based on the age-specific pathogens associated with the disease.
- Newborns: Enterobacteriaceae, Streptococcus pneumoniae, Listeria monocytogenes ⇒ Therapy: cefuroxime and ampicillin
- Children: Streptococcus pneumoniae, Neisseria meningitidis ⇒ Therapy: ceftriaxone
- Adults: Streptococcus pneumoniae, Neisseria meningitidis, Listeria monocytogenes (in > 50-year-olds) ⇒ Therapy: ceftriaxone and ampicillin
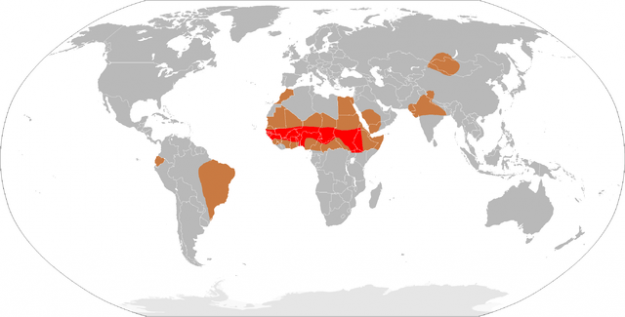
Image: Demographie der Meningokokken-Meningitis. Lizenz: Public Domain.
Klinisches Bild der bakteriellen Meningitis
Kardinalsymptome: Kopfschmerzen, Nackensteifigkeit, Fieber und Abnahme der Wachsamkeit (die Symptome treten nicht immer in dieser Kombination auf!)
Außerdem treten bei Patienten häufig folgende Symptome auf: Übelkeit, Erbrechen, Schwindel und Photophobie. Ein Drittel der Patienten zeigen fokale neurologische Defizite wie Hirnnervenlähmungen (meist Hirnnerven 3 und 6), Empfindlichkeitsstörungen und Sprachstörungen; ein Zehntel auch mit Hirnnervenschäden. Das Kerning-Zeichen und das Brudzinski-Zeichen können positiv sein (siehe Artikel zur neurologischen Untersuchung). Bei Infektionen mit Neisseria ist im Rahmen des Waterhouse-Friderichsen-Syndroms eine Blutung der Haut möglich.
Diagnose einer bakteriellen Meningitis
Liquoruntersuchung: Die Diagnose basiert auf der Untersuchung des Liquors. Die Erreger im Liquor können mit Gram-Färbung, Liquorkulturen, Antigen-Schnelltests, PCR und Blutkulturen nachgewiesen werden. Fälle von akuter bakterieller Meningitis ergeben folgendes Bild (vor der Behandlung):
- Mehr als 1.000 Zellen/µl, Granulozyten dominieren
- Protein und Albumin
- Glucose-Verhältnis, LIQUOR/Serum-Glucose-Verhältnis < 0.3
- Laktat
Blut: Das Differentialblutbild zeigt meist Leukozytose mit Linksverschiebung, C-reaktivem Protein (CRP) und Procalcitonin .
Bildgebung: Die CT des Schädels zeigt Folgendes:
- Anzeichen eines erhöhten Hirndrucks infolge eines diffusen Hirnödems oder Hydrozephalus
- Dichteänderungen aufgrund von Ansammlungen von Purulenz in den Ventrikeln
- Abszesse
- Entzündungsherde in der Nasennebenhöhle und im Mastoid
Behandlung von bakterieller Meningitis
Wichtig: Antibiotikatherapie sollte so schnell wie möglich beginnen! Die Antibiotikatherapie sollte – wenn möglich – innerhalb von 60 Minuten nach dem Krankenhausaufenthalt begonnen werden.
Das Warten auf Labore führt zu einer schlechteren Prognose, so dass die Antibiotikatherapie vor dem endgültigen Erregernachweis gemäß den mit der Krankheit assoziierten altersspezifischen Erregern eingeleitet wird (siehe Epidemiologie oben). Sobald der Erreger nachgewiesen wurde, kann die Antibiotikatherapie angepasst werden. Natürlich sollten VOR Beginn der Antibiotikatherapie Blutkulturen eingenommen werden!
Für Erwachsene mit Pneumokokken-Meningitis wird derzeit (Stand 2019) eine adjuvante Therapie mit Dexamethason vorgeschlagen. Studien zeigen reduzierte Sterblichkeitsraten sowie eine Abnahme von Nebenwirkungen wie Hörstörungen.
Prognose der bakteriellen Meningitis
Bakterielle Meningitis ist mit hohen Sterblichkeitsraten verbunden. Zwanzig Prozent aller Patienten sterben an Infektionen durch die Erreger Pneumokokken und Listerien. Bei akuter bakterieller Meningitis durch S. aureus können die Sterblichkeitsraten bis zu 20-40% betragen. Mögliche Nebenwirkungen sind unter anderem Schwerhörigkeit, neuropsychologische Defizite, Hemiparese, epileptische Anfälle und Hirnnervenlähmungen.
Merkmale der Meningokokken-Meningitis
N. meningitidis wird durch Tröpfcheninfektion übertragen. In Verdachtsfällen müssen die betroffenen Patienten bis 24 Stunden nach Beginn der Antibiotikatherapie isoliert werden. Personen, die Kontakt mit den infizierten Patienten hatten, sollten eine Postexpositionsprophylaxe erhalten, die aus Rifampicin und Ciprofloxacin / oder Ceftriaxon besteht.
Meningokokken-Meningitis ist meldepflichtig beim Gesundheitsamt.
Tuberkulöse Meningitis
Epidemiologie der tuberkulösen Meningitis
Die für die tuberkulöse Meningitis verantwortlichen Erreger sind Mykobakterien des Mycobacterium tuberculosis-Komplexes. Diese subakut oder chronisch fortschreitende Erkrankung stellt sich häufig als basale Meningitis dar (infektiöse Reaktion ist auf die basalen Hirnareale, insbesondere den Hirnstamm, fokussiert).
Statistik der aktiven Tuberkulose:
- Tuberkulose ist eine der zehn häufigsten Todesursachen weltweit.
- Im Jahr 2018 waren schätzungsweise 10 Millionen Menschen von Tuberkulose betroffen.
Klinisches Erscheinungsbild der tuberkulösen Meningitis
Die klinischen Symptome der tuberkulösen Meningitis sind in erster Linie Fieber, Meningismus, Kopfschmerzen, Übelkeit und Erbrechen. Bei 50% der Patienten treten Hirnnervenlähmungen, Wachsamkeitsstörungen und Verwirrtheitssyndrome auf. Wenn Enzephalitis oder Tuberkulome auftreten, sind auch epileptische Anfälle möglich.
Diagnose einer tuberkulösen Meningitis
Liquoruntersuchung: Pleozytose mit 50-400 Zellen / µl, Protein , Glucose ↓ (LIQUOR / Serumglucose-Verhältnis < 0,5) und Laktat .
Interferon-γ-Freisetzungstests: Diese Assays messen die T-Zell-Freisetzung von Interferon-γ, nachdem sie durch tuberkulosespezifische Antigene stimuliert wurden.
Mikrobiologie: Beim Nachweis von Krankheitserregern im Liquor mit Ziehl-Neelsen-Färbung, Auramin-Färbung, PCR und Kulturen können säurefeste Stäbchen gefunden werden. Warten Sie nicht bis zum endgültigen Erregernachweis, bevor Sie mit der Therapie beginnen (wie bei akuter bakterieller Meningitis)!
Bildgebung: Zerebrale Veränderungen bei Tuberkulose sind häufig in Magnetresonanztomographen (MRT) oder Computertomographen (CT) sichtbar.
- Hydrocephalus
- Basale Kontrastmittelakkumulation
- Massen von ZNS-Tuberkulomen
- Ischämischer Infarkt bei assoziierter Vaskulitis
Behandlung der tuberkulösen Meningitis
Anti-Tuberkulose-Medikamente werden in folgenden Phasen verabreicht:
Eine intensive Phase:
Dies ist eine Vierfachkombination als Standardtherapie, die Isoniazid, Rifampicin, Pyrazinamid und Ethambutol enthält. Die Medikamente werden unter direkter Aufsicht auf Compliance verabreicht.
Dexamethason wird vor oder in Kombination mit der Anfangsdosis verabreicht. Es wurde gezeigt, dass es die Mortalität senkt, wenn es ordnungsgemäß gemäß den Richtlinien verabreicht wird.
Fortsetzungsphase:
Rifampicin und Isoniazid werden noch 6 Monate fortgesetzt, und die Heilung muss bestätigt werden, bevor die Arzneimittel abgesetzt werden.
| Medication | Duration of application | Side effects |
| Isoniazid | 2 months initially and an additional 10 months (stabilization phase) | Hepatotoxicity, polyneuropathy (prophylaxis pyridoxine) |
| Rifampicin | 2 months initially and an additional 10 months (stabilization phase) | Hepatotoxicity |
| Pyrazinamide | 2 months initially | Hepatotoxicity |
| Ethambutol | 2 months anfänglich | Sehstörungen (regelmäßige ophthalmologische Kontrollen sind erforderlich) |
| Streptomycin | anfangs 2 Monate | Ototoxizität |
Prognose der tuberkulösen Meningitis
Wenn keine Antibiotikatherapie verabreicht wird, kann die tuberkulöse Meningitis tödlich sein. Bei entsprechender Behandlung wird die Sterblichkeitsrate um etwa 20% gesenkt. Etwa 30% der Betroffenen leiden an Begleitsymptomen wie Hydrozephalus, organischem Gehirnsyndrom, Hirnnervenlähmungen, Ataxie und epileptischen Anfällen.
Gehirnabszesse
Ätiologie von Gehirnabszessen
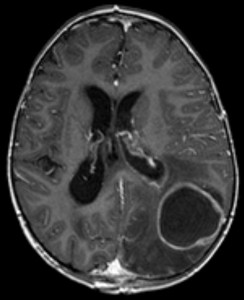
Bild: ‘Brain abscess imaging’ von Hellerhoff. Lizenz: CC BY-SA 3.0.
Ein Hirnabszess ist eine bakterielle Infektion des Gehirns.
Hirnabszesse können sich auf verschiedene Arten bilden: über die Übertragung von Meningealherden, über hämatogene Übertragung und durch iatrogene Ursachen bei chirurgischen Eingriffen. Die verantwortlichen Erreger sind meist Streptokokken, Anaerobier, gramnegative Enterobakterien, Pseudomonas und S. aureus. Pilze und Parasiten können auch für immunschwächebedingte Abszesse verantwortlich sein.
Klinische Darstellung von Hirnabszessen
Es gibt eine Vielzahl von Symptomen, die sich im Laufe von Tagen oder Wochen entwickeln können. Dazu gehören die folgenden:
- Kopfschmerzen
- Fieber
- Übelkeit und Erbrechen
- Epileptische Anfälle
- Neurologische Untersuchung: Vigilanzstörungen und Meningismus
Diagnose von Hirnabszessen
Labor, Mikrobiologie und bildgebende Verfahren: Unter den Laborparametern ist CRP meist erhöht. Eine Liquoruntersuchung ist nicht erforderlich, da die Befunde zu vage sind. Es ist äußerst wichtig, das Abszessmaterial durch Bakterienkultivierung, PCR und Tests auf Pilze und Mykobakterien zu untersuchen.
Behandlung von Hirnabszessen
| Die drei Säulen der Hirnabszesstherapie | ||
| Chirurgische Entfernung der Purulenz
Computerized axial Tomography (CAT)/MRT-kontrollierte stereotaktische Aspiration Ziel: Reduktion der Masse und Materialgewinn für die mikrobiologische Diagnostik ggf. Exzision von Fremdkörpern und Teilung von Abszessen |
Systemische Antibiotika
Vor Erregernachweis empirische Dreifach-Therapie:
⇒ Anpassung nach dem Antibiogramm |
Beseitigung der Infektionsherde
Gründliche Suche nach dem Fokus (befindet sich der Fokus distal?) mit chirurgischer Beseitigung, falls erforderlich |
Prognose von Hirnabszessen
Bei rechtzeitiger und angemessener Therapie beträgt die Mortalität < 10%.
Neuroborreliose
Epidemiologie der Neuroborreliose
Neuroborreliose wird durch das Bakterium Borrelia burgdorferi ausgelöst, das durch Zecken übertragen wird. Die Inzidenz dieser Krankheit beträgt 50-100 Fälle pro 100.000 Menschen. Die regionale Verbreitung infizierter Zecken ist sehr unterschiedlich und sollte bei der Diagnose berücksichtigt werden.
Klinische Merkmale der Neuroborreliose
Die Symptome der Neuroborreliose verlaufen typischerweise in drei Stadien:
Stadium 1: Bildung von Erythema migrans-zirkular begrenzte Hautrötung, die sich meist etwa 2 Wochen nach dem Zeckenstich entwickelt. Nur die Hälfte der Patienten, die Stadium 2 erreichen, weisen ein Erythema migrans auf.
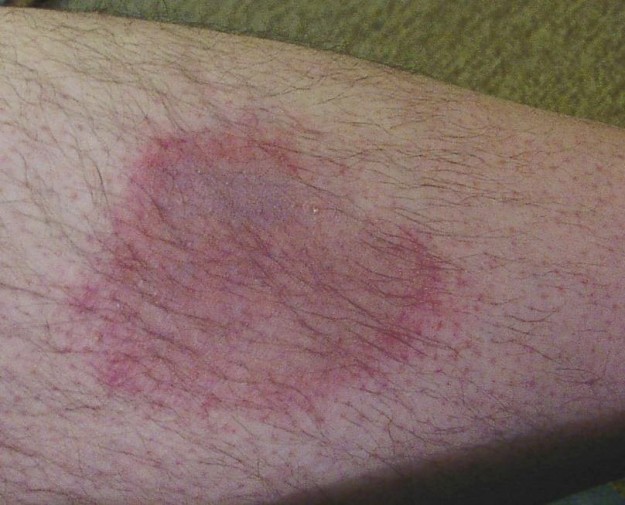
Bild: ‘Erythema motilans am Unterschenkel eines Mannes’ von Hellerhoff. Lizenz: CC BY 2.0.
Stadium 2: Meningoradikulitis-sengende, radikuläre Schmerzen (Bannwarth-Syndrom), teilweise radikuläre Lähmungen und Lähmungen des Gesichtsnervs. Gelenkbeteiligung, Myokarditis, Perikarditis und Lymphadenosis cutis benigna sind ebenfalls möglich.
Stufe 3: Nachweis von Antikörpern gegen B. burgdorferi im Enzymimmuntest. Der Nachweis von Antikörpern muss sowohl im Serum als auch im Liquor erfolgen. Antikörper sind für die Therapiebewertung nicht geeignet. Die Antikörper können im Liquor über Monate bis Jahre nach erfolgreicher Antibiotikatherapie zirkulieren.
Behandlung der Neuroborreliose
Erythema migrans wird mit einer oralen 14-tägigen Antibiotikatherapie mit Amoxicillin, Cefuroxim, Doxycyclin oder Penicillin behandelt. Wenn die Neuroborreliose das Stadium 2 oder 3 erreicht hat, sollte die orale Therapie mit Doxycyclin über 14 Tage verabreicht werden. Die Alternative ist die intravenöse (IV) Behandlung mit Ceftriaxon, Cefotaxim oder Penicillin.
Prophylaxe der Neuroborreliose
Wenn eine Zecke innerhalb der ersten 12 Stunden nach dem Biss entfernt wird, ist das Risiko einer Borrelien-Infektion verringert. Es gibt keine Impfung gegen Borrelien.
Virusinfektionen des ZNS
Die häufigsten Viren, die eine ZNS-Infektion verursachen, sind Herpes-simplex-Virus (HSV), Varicella-Zoster-Virus (VZV), humanes Immunschwächevirus (HIV), Epstein-Barr-Virus (EBV) und Enteroviren.
Herpes-simplex-Enzephalitis
Epidemiologie der Herpes-simplex-Enzephalitis
Herpes-simplex-Enzephalitis ist eine seltene Krankheit, die jedoch schnell einsetzt und sich sehr schnell entwickelt. Es tritt auf, wenn das Herpes-simplex-Virus in das Gehirn eindringt. Die Inzidenz dieser Krankheit beträgt 1 pro 250.000 Menschen.
Klinische Merkmale der Herpes-simplex-Enzephalitis
Neben möglicher Aphasie, Ataxie, Hemiparese, Hirnnervenlähmung und Gesichtsfelddefiziten sind dies die häufigsten Kardinalsymptome der Herpes-simplex-Enzephalitis:
- Hohes Fieber
- Kopfschmerzen
- Persönlichkeitsveränderungen
- Epileptische Anfälle bei 60% der Patienten
- KEIN Meningismus
Diagnose einer Herpes-simplex-Enzephalitis
Liquor: CSF-Befunde zeigen meist ein typisches Muster von lymphomonozytischer Pleozytose, erhöhtem Protein und Albumin und nicht erniedrigter Glucose (siehe obige Tabelle zu typischen CSF-Befunden in Bakterien und Viren).
Mikrobiologie: Herpes-simplex-Virus (HSV) -DNA wird im Liquor mit einem PCR-Assay nachgewiesen.
Bildgebende Verfahren und EEG: In den meisten Fällen ist der Temporallappen betroffen. Nekrose und Blutungen sind typische Anzeichen. Das Elektroenzephalogramm (EEG) zeigt oft zeitliche Verlangsamungen.
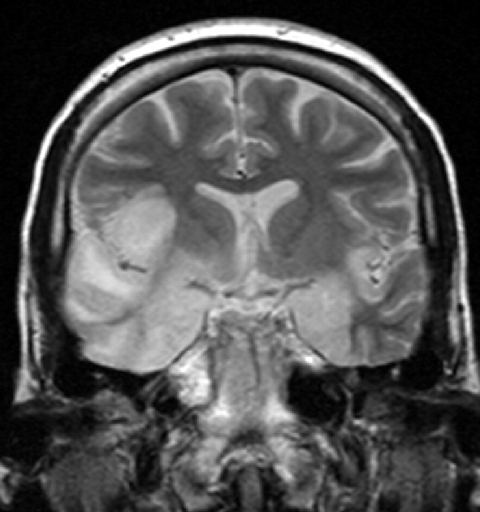
Bild: ‘Herpes simplex Enzephalitis’ von Dr. Laughlin Dawes. Lizenz: CC BY 3.0.
Behandlung und Prognose der Herpes-simplex-Enzephalitis
Die Behandlung besteht aus der IV-Injektion von Acyclovir fünfmal täglich für 14 Tage. Trotz rechtzeitiger Therapie führen 20% aller Fälle zum Tod. Die meisten Überlebenden haben Folgeerkrankungen.
Virale Meningitis
Epidemiologie der viralen Meningitis
Die Inzidenz der viralen Meningitis beträgt 6-10 pro 100.000 Menschen. Enteroviren sind die häufigsten Erreger und machen etwa 85% aller Fälle von viraler Meningitis aus. Humanes Herpesvirus-6 (HHV-6), VZV, Masernviren, Mumpsviren und EBV sollten ebenfalls mit viraler Meningitis assoziiert sein.
Klinische Merkmale der viralen Meningitis
Virale Meningitis verursacht das typische Bild einer meningitischen Erkrankung: Fieber, Nackensteifigkeit und Kopfschmerzen. Oft zeigen Patienten auch grippeähnliche Symptome.
Diagnose und Therapie der viralen Meningitis
Die Liquorbefunde zeigen das typische Bild für Viren mit erhöhten Protein- und nicht erniedrigten Glukosespiegeln. Für die mikrobiologische Analyse werden PCR und indirekter serologischer Erregernachweis eingesetzt.
Wenn eine virale Meningitis durch VZV oder HSV verursacht wird, ist eine Behandlung mit Aciclovir sinnvoll. Wenn jedoch Enteroviren die Ursache sind, wird nur eine symptomatische Behandlung empfohlen.
Herpes zoster: Gürtelrose
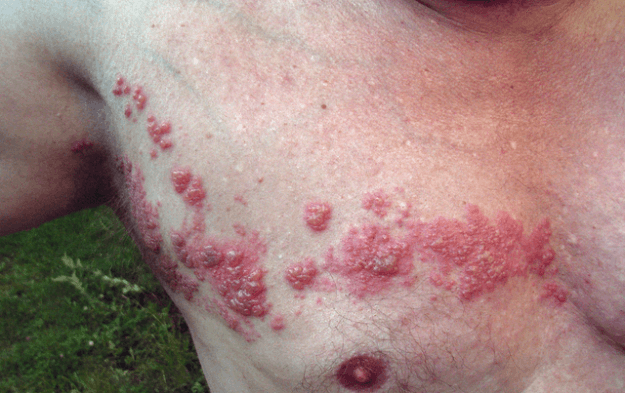
Bild: ‘Herpes zoster’ von Fisle. Lizenz: CC BY 3.0.
Ätiologie von Herpes zoster
Wenn eine frühere VZV-Infektion (Windpocken) reaktiviert wird, entwickelt sich Herpes zoster. Dies ist oft ein Ausdruck von Immunschwäche. Herpes zoster kann jedoch auch bei immunkompetenten Menschen auftreten.
Klinisches Erscheinungsbild
Typischerweise tritt nach einer schmerzhaften Phase eine Hautrötung mit Blasenbildung über dem Dermatom einer Nervenwurzel auf. Es ist besonders schwerwiegend, wenn sich die Infektion in den Gesichtsdermatomen entwickelt, wo sie als Herpes zoster oticus und Herpes zoster opthalmicus klassifiziert wird. Eine häufige Komplikation ist die postherpetische Neuralgie, die von Schmerzen und Allodynie begleitet wird.
Diagnose und Therapie von Herpes zoster
Die Diagnose von Herpes zoster wird am häufigsten auf der Grundlage des dermatologischen Bildes gestellt. Selten wird der Erregernachweis mit Blasensekret und Biopsiematerial verwendet.
Die Virostatika Acyclovir, Brivudin oder Famciclovir können oral zur Behandlung von unkompliziertem Herpes zoster eingesetzt werden. In schweren Fällen ist eine IV-Therapie indiziert.
Frühsommer—Meningoenzephalitis (ESME)
Ätiologie von ESME
ESME wird durch das Flavivirus ausgelöst, das — wie Borrelien – durch Zecken übertragen wird.
Klinische Merkmale der ESME
Die ESME verläuft in zwei Phasen:
- Phase 1: 8-10 Tage nach der Infektion; Der Patient hat grippeähnliche Symptome
- Phase 2: 1-wöchiges fieberfreies Intervall, dann Vigilanzstörungen, Verwirrtheitssyndrom, Stand- und Gangataxie, Intentionstremor und extrapyramidale Symptome
Diagnose, Behandlung und Prävention von ESME
Typische klinische Merkmale für ESME sind: CSF-Syndrom mit lymphozytischer Pleozytose, Blut-Liquor-Schrankenstörungen, positivem Nachweis von ESME-Immunglobulin M (IgM) und Immunglobulin G (IgG) -Antikörpern und intrathekaler ESME-spezifischer Antikörperproduktion 2 Wochen nach Krankheitsbeginn.
Bei ESME wird nur eine symptomatische Behandlung empfohlen. Menschen, die in Hochrisikogebieten leben und arbeiten, sollten geimpft werden.
Progressive multifokale Leukoenzephalopathie (PML)
Ätiologie der PML
Der für die PML verantwortliche Erreger ist das John Cunningham (JC) -Virus, das in infizierten Bereichen zur Demyelinisierung der weißen Substanz führt. Meistens tritt die Krankheit aufgrund von Immunschwäche wie T-Zelldefekten auf. Während es in der Vergangenheit fast ausschließlich HIV-Patienten betraf, betrifft PML heute häufig auch Menschen, die aufgrund von Multipler Sklerose immunsupprimiert sind.
Klinische Merkmale der PML
Abhängig von der Lokalisation des Demyelinisierungsfokus können Symptome wie Verhaltensprobleme, kognitive Defizite, Lähmungen, Sehstörungen, Vigilanzstörungen und Sprachstörungen beobachtet werden.
Diagnose und Behandlung von PML
Das JC-Virus kann im Liquor mittels PCR nachgewiesen werden. Im MRT-Scan sind die typischen Anzeichen einer PML konfluente Demyelinisierungsherde ohne Kontrastmittelakkumulation.
Nur eine Verbesserung der Immunkompetenz ist mit den verfügbaren Behandlungen möglich. Eine antivirale Therapie gibt es (noch) nicht. Betroffene Patienten mit PML haben keine gute Prognose: Oft sterben Patienten innerhalb von 2 Jahren.
Cytomegalovirus (CMV) -Infektion
CMV-Infektion tritt bei HIV-infizierten Patienten mit sehr schwerer Immunsuppression auf. Bei bildgebenden Verfahren zeigt die Infektion mikronodulare Veränderungen im Gehirn und/oder Hydrocephalus. Die Viren können im Liquor mittels PCR nachgewiesen werden. Ganciclovir wird zur Therapie eingesetzt.
Protozoen- und Pilzinfektionen des ZNS: Facts Overview
Die folgende Übersicht ermöglicht einen schnellen Zugriff auf Fakten zu den wichtigsten ZNS-Erkrankungen, die durch Protozoen und Pilze verursacht werden.
| Zerebrale Toxoplasmose | Kryptokokken-Meningoenzephalitis | ZNS-Aspergillose | Zystizerkose | ||
| Ätiologie | AIDS-definierende Krankheit, Parasit: Toxoplasma gondii | AIDS-definierende Krankheit, Pilzinfektion, insbesondere mit Cryptococcus neoformans | Eine Schimmelpilzinfektion mit Aspergillus fumigatus tritt nicht ohne schwere Immunsuppression auf | Verzehr von kontaminiertem Fleisch und Infektion mit Eiern des Bandwurms Taenia solium; verursacht Zysten im Gehirn | |
| Klinik | Persönlichkeitsveränderung, Lähmungsempfindungen, Sensibilitätsstörungen, Sehstörungen (Toxoplasmose-Choriorenitis), Sprachstörungen, epileptische Anfälle und Kopfschmerzen | Meningoenzephalitis mit Kopfschmerzen, Fieber und Wachsamkeitsstörungen, fokalen neurologischen Defiziten wie Lähmungen, Sensibilitätsstörungen und Sehstörungen | Je nach Ort der Manifestation häufige Erkrankungen der Lunge und der Nasennebenhöhlen: dyspnoe, Hämoptyse, Sinusitis, Lungeninfiltration und Bronchialasthma | Abhängig von der Lage der Zysten: oft epileptische Anfälle | |
| Diagnose | Bildgebung: multiple zirkuläre kontrastmittelakkumulierende Läsionen
Labor: Antikörper gegen Toxoplasmose |
Bildgebung: unauffälliges MRT, Keimnachweis in Tusche-Probe, mit PCR, Kulturen, positiver Antigennachweis in Blut und LIQUOR | Bildgebung: Abszess im Gehirn, ischämische und hämorrhagische Infarkte Labor: Aspergillus-Antigen in Blut und LIQUOR, Kulturen und PCR, histologischer Nachweis in Biopsiematerial | Bildgebung: Nachweis von Hirnzysten und Nachweis des Wurmkopfes (Scolex) Labor: Intermittierende Eosinophilie ist häufig. | |
| Therapie | Sulfadiazin oder Clindamycin und Pyrimethamin für mindestens 4 Wochen, dann reduzierte Dosis für 6 Monate | Amphothericin B und Fluconazol für 6 Wochen, dann Fortsetzungstherapie mit Fluconazol | Voriconazol Prognose: Die Mortalitätsrate ist bei invasiver ZNS-Aspergillose hoch. | Praziquantel (stationär aufgrund von Ödembildung); chirurgisch, wenn Zysten operierbar sind | |
Opportunistische Infektion bei Patienten mit HIV /AIDS
Immunsuppression bei AIDS-Patienten führt zu mehreren Erkrankungen, die sich im ZNS manifestieren. Die Diagnose AIDS wird meist anhand sogenannter AIDS-definierender Krankheiten gestellt. Sie treten auf, wenn CD4-Zellen auf bestimmte Werte abfallen.
- ZNS: Toxoplasmose (bei < 100/µL)
- Primäres ZNS: lymphome (keine Begrenzung)
- Zerebrale Kryptokokkeninfektionen (bei < 100 / µl)
- ZNS: Tuberkulose (keine Begrenzung)
- CMV: Enzephalitis (bei < 50 / µL)
- PML (bei < 250 / µL)
Studieren für medizinische Fakultät und Boards mit Lecturio.
- USMLE Step 1
- USMLE Step 2
- COMLEX Level 1
- COMLEX Level 2
- ENARM
- NEET