Aportar claridad a CLARE
La entidad clínica conocida como ojo rojo agudo inducido por lentes de contacto, o CLARE, es una reacción inflamatoria de la córnea y la conjuntiva asociada con el uso de lentes de contacto durante la noche. También se conoce comúnmente como síndrome de ojos rojos agudos o de lentes apretadas. A menudo, el paciente se presentará a su consulta con gafas de sol oscuras o agarrando una caja de pañuelos para tratar de hacer frente a sus síntomas. Si bien el tratamiento es relativamente sencillo, los episodios de esta afección pueden reaparecer; por lo tanto, nuestro trabajo como médicos no es solo tratar la afección en su etapa aguda, sino también educar al paciente y darle las herramientas para volver a usar lentes de la manera más saludable posible.
Signos y síntomas
CLARE se caracteriza típicamente por la aparición repentina de dolor ocular unilateral, fotofobia, epífora e irritación ocular. Los signos acompañantes de la lámpara de hendidura incluyen hiperemia conjuntival y limbal difusa, así como la presencia de múltiples infiltrados epiteliales y subepiteliales corneales. La reacción infiltrativa generalmente se localiza en la periferia corneal y en la periferia media; cuando se instila una tinción de fluoresceína sódica en el ojo, las áreas infiltrantes no suelen presentar tinción puntiaguda suprayacente, lo que indica un compromiso epitelial mínimo.3,4 En los casos más graves de CLARE, también puede haber edema corneal o uveítis anterior, aunque estos signos no son comunes.1,2 La agudeza visual no suele verse afectada.
Es prudente preguntar a los pacientes que presentan síntomas de CLARE sobre cualquier enfermedad reciente, incluidos los síntomas del resfriado común, como dolor de cabeza, fatiga y secreción nasal. A menudo, las infecciones del tracto respiratorio superior están asociadas con organismos gramnegativos como la Haemophilus influenza.1,2 Un estudio encontró que los pacientes que fueron colonizados con H. influenzae tenían más de 100 veces más probabilidades de haber tenido una respuesta CLARE o infiltrativa que aquellos sujetos que no fueron colonizados con esta bacteria.5
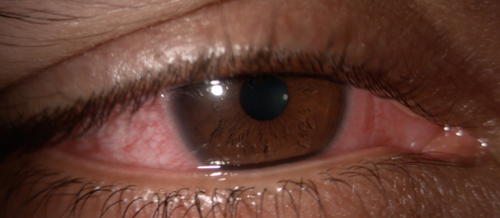
Presentación aguda de ojos rojos asociada a lentes de contacto en un varón indio de 28 años. Notó la visión borrosa asociada, la sensación de cuerpo extraño y la fotofobia. Después de un ciclo de 10 días de suspensión QID de tobramicina/dexametasona y lágrimas artificiales sin conservantes cada hora para el alivio, reportó una mejoría significativa en los síntomas. (Caso y foto cortesía de Kelli Theisen, OD.)
Historial y Evaluación de casos
Por lo general, la forma más confiable de diagnosticar CLARE con precisión es con un historial de casos completo y una evaluación de los síntomas mencionados anteriormente. Por definición, CLARE se asocia con dormir mientras usa lentes de contacto.2,3 Esto puede ser cualquier cosa, desde una siesta corta por la tarde hasta una noche completa de uso prolongado; el hecho de que el ojo esté cerrado por un período prolongado de tiempo es clave para nuestro diagnóstico. Por lo tanto, considere preguntar a todos sus pacientes con lentes de contacto cuántas veces por semana duermen o duermen en sus lentes como parte de su secuencia de antecedentes rutinarios.
El conocimiento del tipo de lente habitual del paciente y el horario de uso también puede tener algún valor en nuestras consideraciones diagnósticas. Convencionalmente, CLARE se asocia con lentes de hidrogel de alto contenido de agua, con un ajuste ajustado o un movimiento deficiente de desgaste prolongado, baja permeabilidad al oxígeno y alto contenido de agua. Sin embargo, tenga en cuenta que CLARE también puede ser causado por el desgaste prolongado de las lentes de hidrogel de silicona, que han aumentado significativamente en la cuota de mercado en los Estados Unidos en la última década.1,6 Se ha notificado que CLARE se presenta en el 34% de los pacientes con lentes de hidrogel de uso continuo y en menos del 1% de los pacientes con hidrogel de silicona de uso prolongado.Los informes de 7 a 9 también vincularon a CLARE con lentes permeables a gases de desgaste prolongado( GP), lentes de elastómero de silicona de alta permeabilidad al oxígeno y ropa de lentes de contacto blandas desechables diarias.10
En ausencia de una evaluación del ajuste del lente, las preguntas de la historia clínica sobre las horas diarias de uso del lente y la dificultad para quitarlo al final del día pueden ayudar en el diagnóstico. Si puede evaluar la lente sobre el ojo, preste especial atención al movimiento de la lente y a los resultados de la prueba de flexiones. Tenga en cuenta, sin embargo, que hay casos reportados de CLARE que ocurren con lentes de contacto bien ajustadas que muestran un movimiento adecuado.10,11
Etiología
Aunque la etiología de CLARE no se comprende completamente, generalmente se clasifica como un evento inflamatorio de la córnea y la conjuntiva. Los factores de riesgo generales incluyen el uso de lentes con alto contenido de agua, el uso de lentes ajustados y la historia de una infección reciente del tracto respiratorio superior.2
Una causa comúnmente citada de CLARE es la colonización de la superficie del cristalino con bacterias gramnegativas, específicamente H. influenzae, Pseudomonas aeruginosa y Serratia marcescens.12 Las endotoxinas liberadas por la descomposición de las paredes celulares bacterianas desencadenan una respuesta inflamatoria. La condición empeora en el entorno apretado de la lente debido a la deshidratación de la lente, el movimiento mínimo de la lente, la disminución del intercambio de lágrimas y la hipoxia.1,7,10,12,13
En el proceso inflamatorio, se produce vasodilatación limbal, seguida de liberación de glóbulos blancos y luego infiltración del tejido lesionado por leucocitos polimorfonucleares y otras células. Esta colección de células inflamatorias dentro de la córnea forma lo que llamamos un infiltrado. El resultado es CLARE y sus signos asociados de hiperemia conjuntival e infiltrados epiteliales y subepiteliales corneales.7
Diagnóstico diferencial
En un caso que puede ser CLARE u otro evento infiltrativo corneal (CIE), el elemento más importante a considerar es si la afección que se presenta es infecciosa o no infecciosa.
Debido a su potencial de riesgo visual si no se trata, la queratitis microbiana (MK) debe ocupar un lugar destacado en la lista de diferenciales en cualquier usuario de lentes de contacto que presente un ojo rojo. Para diferenciar MK de otras CIE, busque un área discreta de tinción de fluoresceína, típicamente mayor de 1 mm de diámetro y a menudo ubicada en la córnea central. También puede haber edema del párpado, ptosis reactiva y síntomas de dolor más moderados a intensos que empeoran con la extracción del cristalino. Las células de la cámara anterior y el brote y la secreción mucopurulenta son más comunes en MK que en CLARE y CLPU.3 Un cultivo bacteriano positivo o la presencia de exudado de película lagrimal también pueden ayudar a hacer un diagnóstico de MK.
CLARE también puede parecer similar a afecciones como la úlcera periférica inducida por lentes de contacto (UCLP) y la queratitis infiltrativa (KI).3 Sin embargo, mientras que CLARE se presenta típicamente con múltiples infiltrados pequeños focales y difusos que no se tiñen con fluoresceína, los CLPU se caracterizan por infiltrados focales circulares únicos de hasta 2 mm de diámetro que captan la tinción de fluoresceína. La KI se asocia con hipersensibilidad estafilocócica y puede ocurrir en uno o ambos ojos que muestran múltiples infiltrados pequeños con o sin tinción corneal. Una historia clínica cuidadosa y un examen con lámpara de hendidura pueden ayudar a guiar su diagnóstico.
Los EIC restantes se clasifican como asintomáticos y clínicamente insignificantes.3 La queratitis infiltrativa asintomática (AIK) y los infiltrados asintomáticos (AI) simplemente se diferencian de CLARE en que se ven en el examen físico, pero no presentan quejas. Otros diferenciales a considerar incluyen: conjuntivitis clamidial, tracoma, infección adenoviral, queratoconjuntivitis epidémica, queratitis marginal estafilocócica, queratitis puntiforme superficial de Thygeson y queratitis por herpes simple.14
Tratamiento y manejo
El manejo de CLARE siempre comienza con la interrupción del uso de lentes de contacto. Más allá de eso, la afección a menudo es autolimitada y puede no requerir intervención terapéutica; en muchos casos, el tratamiento paliativo con lágrimas artificiales será suficiente. Sin embargo, a menudo prescribimos opciones terapéuticas adicionales para promover la curación y mejorar la comodidad del paciente. Dependiendo de la gravedad, los infiltrados pueden tardar días o semanas en curarse después de dejar de usar el lente.
Dado que muchos de los signos y síntomas de CLARE imitan los de la queratitis microbiana, es prudente instilar fluoresceína de sodio y evaluar la integridad corneal para cualquier alteración epitelial. Por lo general, la disrupción epitelial con CLARE es mínima o nula; sin embargo, si hay tinción corneal presente en asociación con un infiltrado, el diagnóstico ya no es claro y la lesión se vuelve sospechosa de MK. En tales casos, el manejo conservador justifica el uso de un antibiótico tópico durante al menos las primeras 48 horas de tratamiento. Algunos profesionales pueden preferir abordar tanto la inflamación como el riesgo de infección lo más rápido posible recetando una combinación de antibióticos tópicos/esteroides desde el principio. El seguimiento recomendado es diario hasta que se muestren signos de mejoría.
En los casos en que la fotofobia es particularmente sintomática, o en los que se acompaña un componente de uveítis anterior, se justifica la aplicación de un agente ciclopléjico tópico durante al menos las primeras 24 horas. Los AINE tópicos y orales también son opciones de tratamiento adyuvantes eficaces para calmar el malestar. Si las células y los brotes persisten, considere agregar un esteroide tópico al régimen.
Después de la curación completa, los pacientes pueden reanudar el uso del lente usando un lente nuevo directamente del vial o el blíster. Considere cambiar el ajuste de la lente, el material, la modalidad y/o el programa de reemplazo antes de reanudar el desgaste de la lente para reducir la posibilidad de que vuelva a ocurrir. Por ejemplo, si la lente habitual era ajustada, intente seleccionar una curva de base o un diámetro diferentes para mejorar el movimiento y el centrado. Si el paciente tiene antecedentes de abuso de lentes o desgaste excesivo, cámbielos a un diseño de lentes desechables diarios en su lugar. Además, considere volver a colocar lentes de GP a los pacientes: los pacientes con antecedentes de complicaciones de lentes blandos a menudo se adaptan bien a las lentes de GP y aprecian los beneficios que brindan.
Es importante tener en cuenta que la recurrencia de complicaciones inflamatorias puede ocurrir en el 50% al 70% de los usuarios que reanudan el uso prolongado de hidrogel después de la resolución de su episodio inicial de CLARE.15 Además, los pacientes que han tenido un episodio de CLARE retienen niveles más altos de inyección limbal, inyección bulbar y tinción conjuntival después en comparación con los controles.9 Los exámenes cuidadosos con lámpara de hendidura y los intervalos más cortos entre las citas con lentes de contacto después de un episodio de CLARE pueden ser la mejor práctica a seguir según su juicio clínico.
Sobre todo, la educación del paciente juega un papel importante en la prevención de eventos infiltrativos corneales como CLARE. Hacer hincapié en la importancia de un reemplazo adecuado de lentes, el uso y los horarios de atención para todos sus pacientes con lentes de contacto puede promover una mejor adherencia de los pacientes a nuestras recomendaciones.
Se debe aconsejar a los pacientes que dejen de usar sus lentes mientras estén enfermos y cuando el uso de lentes sea incómodo o doloroso, especialmente cuando sus ojos estén cerrados. Para los pacientes que han tenido un episodio de CLARE, también puede ser útil enfatizar el riesgo de recurrencia, así como una revisión de los síntomas a tener en cuenta. Asegúrese de proporcionar también una manera fácil para que los pacientes se comuniquen con su consultorio en caso de un problema emergente para que terminen en las mejores manos posibles en caso de que ocurra otra complicación.
El Dr. Sicks es profesor asistente en el Colegio de Optometría de Illinois en Chicago. Participa en el plan de estudios didáctico de lentes de contacto y también se desempeña como médico tratante clínico en el Centro de Excelencia Clínica de Córnea del Illinois Eye Institute.
1. Dumbleton K, Jones L. Desgaste extendido y continuo. en Manual Clínico de Lentes de Contacto. E. Bennett y V. Henry, Eds. Williams y Wilkins. 2008:410-443.
2. Stapleton F, Keay L, Jalbert I y Cole N. La epidemiología de los infiltrados relacionados con lentes de contacto. Optom Vis Sci. 2007;84(4):257-272.
3. Sweeney DF, Jalbert I, Covey M, et al. Caracterización clínica de eventos infiltrantes corneales observados con desgaste de lentes de contacto blandas. Córnea. 2003;22(5):435-442.
4. Sankaridurg PM, Holden BA, Jalbert I. Eventos adversos e infecciones: ¿cuáles y cuántos? En e. Sweeney D, Hidrogeles de Silicona: Lentes de Contacto de Uso Continuo (pp. 217-274). Oxford: Butterworth-Heinemann.
5. Sankaridurg PR, Willcox MD, et al. Haemophilus influenzae adherente a lentes de contacto asociado con la producción de inflamación ocular aguda. J Clin Microbiol. 1996;34(10):2426-2431.
6. Nichols JJ. Informe Anual: Lentes de Contacto 2013. Contact Lens Spectrum; 29 (enero de 2014): 22-28.
7. Zantos SG, Holden BA. Cambios Oculares Asociados con el Uso Continuo de Lentes de Contacto. The Australian Journal of Optometry (en inglés). 1978;61(12):418-26.
8. Nilsson, S. Uso prolongado de siete días y uso continuo de 30 días de lentes de contacto de hidrogel de silicona suave de alta transmisibilidad de oxígeno: un estudio aleatorizado de 1 año de duración con 504 pacientes. CLAO J. 2001; 27 (3): 125-36.
9. Stapleton F, Keay L, Jalbert I, Cole N. Respuesta Conjuntival Alterada Después De Inflamación Corneal Relacionada Con Lentes De Contacto. Córnea. 2003;22(5):443-7.
10. Sankaridurg PM, Vuppala N, Sreedharan A, et al. Ojos rojos agudos inducidos por bacterias gram negativas y lentes de contacto. Oftalmol Indio J, 1996;44(1):29-32.
11. Crook, T. Corneal infiltrates with red eye related to duration of extended wear. J Am Optom Assoc. 1985;56(9):698-700.
12. Holden BA, La Hood D, Grant T, et al. Las bacterias gramnegativas pueden inducir respuestas agudas de ojos rojos (CLARE) relacionadas con lentes de contacto. CLAO J. 1996; 22 (1): 47-52.
13. Binder PS. Los efectos fisiológicos de las lentes de contacto blandas de uso prolongado. Oftalmología. 1980;87(8):745-9.
14. Robboy MW, Comstock TL, Kalsow CM. Infiltrados Corneales Asociados A Lentes De Contacto. CLAO J 2003; 29 (3): 146-54.
15. Sweeney DF, Grant T, Chong MS, et al. Recurrencia de afecciones inflamatorias agudas con uso prolongado de hidrogel. Invest Opthalmol Vis Sc 34: S1008.