El valor pronóstico del tamaño del tumor en los estadios II y III del cáncer colorrectal en la población tunecina
-
Se notificó que el tamaño del tumor (TUS) era pronóstico en el cáncer colorrectal.
-
En nuestro estudio, estudiamos el papel pronóstico de los TU e identificamos un valor de corte con el mayor rendimiento de predicción.
-
Un tamaño de 4 cm tuvo un impacto pronóstico e interfirió con otros factores pronósticos.
-
Observamos que la edad ≥65 años, el estadio III, la invasión venosa y la nP+ mayor de 3 fueron factores de mal pronóstico significativos en pacientes con TU ≥4, pero solo el estadio III fue un factor pronóstico independiente en el análisis multivariado.
-
La administración de quimioterapia fue el único factor que tuvo un impacto significativo en la supervivencia en los análisis univariables y multivariables en pacientes con una DU menor de 4 cm.
El cáncer colorrectal (CCR) es el tercer cáncer más común en todo el mundo y la segunda causa más común de muerte relacionada con el cáncer en los países occidentales . En Túnez, representa un problema de salud pública. Su incidencia aumentó en los últimos 15 años . A pesar de la mejora de los procedimientos de diagnóstico y análisis, y también debido a la falta de programas de detección, la mayoría de los casos de CCR en Túnez se siguen detectando en un estadio localmente avanzado (pT3–T4, ganglionar positivo) o metastásico . El pronóstico ha mejorado en los últimos años, con un manejo multidisciplinario; Se estima que la supervivencia global (SG) a 5 años es de aproximadamente 70% en el estadio II y 50% en el estadio III . Se han hecho muchos esfuerzos para refinar los factores de evaluación de riesgo en el CCR a fin de identificar a los pacientes con más probabilidades de beneficiarse de la terapia adyuvante. Estos factores son principalmente clínicos, patológicos y recientemente moleculares (inestabilidad de microsatélites/estabilidad de microsatélites, ADNc), algunos de ellos todavía están fuera de alcance en muchos países. El tamaño del tumor (TUS) es un marcador sustituto de supervivencia en muchos cánceres gastrointestinales: cáncer gástrico, tumor del estroma gastrointestinal, tumores carcinoides . Su relevancia en el CCR no está clara, con resultados contradictorios en varias series de informes. Los TU no integraron las directrices internacionales como uno de los marcadores a considerar al evaluar el riesgo e indicar quimioterapia adyuvante . En un estudio reciente con evaluación patológica de 1443 nuevos casos de CCR en la región central de Túnez, el 67,5% de los pacientes tenían un TUS mayor de 5 cm, este hallazgo es completamente diferente de los casos en los países occidentales . En nuestro estudio actual, nuestro objetivo fue estudiar el desempeño de los TU en la predicción de supervivencia en estadios II y III del CCR e investigar la relación entre los TU y los factores pronósticos conocidos.
Pacientes & métodos
Se revisó retrospectivamente una cohorte de 257 pacientes diagnosticados de adenocarcinoma de colon y/o recto, tratados en dos centros oncológicos: el Hospital Abderrahmen Mami y el Hospital Clinique Taoufik entre 2003 y 2014. Se incluyeron casos en estadio II-III, de acuerdo con la 7a edición del American Joint Committee on Cancer (AJCC)/Union Internationale Contre le Cancer (UICC), tratados con intención curativa. Solo se consideraron pacientes con análisis completos y datos patológicos disponibles, incluidos los TU y los datos de seguimiento. En el período de estudio, el seguimiento se programó después de completar la terapia curativa, cada 3-4 meses en los primeros 2 años, cada 6 meses de los años 3 a 5 y anualmente a partir de entonces. En cada visita, los pacientes se sometieron a un examen físico y se comprobaron los síntomas y las toxicidades terapéuticas. Se realizaron ecografías abdominales y radiografías de tórax cada 6 meses, a partir de 2012, tomografía computarizada toracoabdominal y marcadores tumorales (antígeno carcinoembrionario, CA19–9) cada 6 meses.
Se definió el TU como la extensión horizontal del tumor medida por el diámetro máximo del tumor. Se utilizó la característica de operación del receptor (ROC) para determinar el desempeño de los TU en la predicción de la supervivencia y para identificar un valor de corte correlacionado con la supervivencia. También comparamos las características de los dos grupos de acuerdo con el valor de corte, e investigamos los factores pronósticos en análisis univariados y multivariados en cada grupo.
Análisis estadístico
Todos los análisis se realizaron con el software SPSS 20. Analizamos las curvas ROC y el área bajo la curva (AUC) para determinar la precisión de los TU en la predicción de supervivencia. Un AUC de 1,0 fue una predicción sin errores de cáncer en los pacientes, mientras que un AUC de 0,50 representa una probabilidad media de una predicción precisa del estado del cáncer. Cuanto mayor es el AUC-ROC, mayor es el poder discriminatorio de los TU para el resultado. La SG se definió como el tiempo transcurrido desde la fecha del diagnóstico hasta la muerte por cualquier causa o pérdida hasta el seguimiento o las últimas noticias. La SG se evaluó según el método de Kaplan–Meier. Los factores pronósticos se evaluaron mediante un análisis univariado utilizando la prueba de rango logarítmico y un análisis multivariado utilizando un modelo de riesgos proporcionales de Cox. Se consideró estadísticamente significativo un valor de p inferior a 0,05.
Resultados
Para la población total, la edad media fue de 59 años (rango 25-85 años), 57.el 2% eran hombres. Se observó una enfermedad en estadio III en el 53% de los pacientes, de los cuales el 37,5% eran pN2. Se administró quimioterapia adyuvante a todos los pacientes con enfermedad en estadio III (97,7% con oxaliplatino). En la enfermedad en estadio II, 53% de los casos recibieron quimioterapia, se encontraban en estadio pT4 en 22,5%, menos de 12 ganglios linfáticos extirpados en 28% y se sometieron a cirugía de emergencia en 15% de los casos. La media de TUS era de 7 cm.
En el análisis ROC, el AUC de los TU para predecir la supervivencia se mostró en la Figura 1. TuS desempeño en la predicción de la supervivencia en comparación con el rendimiento para el número de ganglios linfáticos. El AUC fue 0.62 ± 0,048 para los TU y 0,60 ± 0,56 para los ganglios linfáticos positivos.

Se identificó un tamaño de 4 cm como predictor de supervivencia con una sensibilidad de 88,2% y una especificidad de 59,2%. Se observaron 98 pacientes con TUS ≤4 cm y 159 pacientes con TUS mayores de 4 cm. Los pacientes con un TUS de más de 4 cm tuvieron más probabilidades de tener un cáncer localizado en el colon (81,1 frente a 70,4%, p = 0,002) y, con frecuencia, pT4 (44 frente a 22).4%, p = 0,0001). No se observó una diferencia significativa según el sexo, la cirugía de urgencia, la tasa de extirpación de menos de 12 ganglios linfáticos, el número de ganglios linfáticos positivos, el estadio y la administración de oxaliplatino entre los pacientes con EE ≤4 cm y los pacientes con EE superior a 4 cm (Tabla 1).
| Variables | tamaño del Tumor ≤4 cm, % (n = 89) | tamaño del Tumor > 4 cm, % (n = 159) | p-valor |
|---|---|---|---|
| Edad: | |||
| – la Mediana (media) edad – <65 años – ≥65 años |
56 73.4 (72) 22.6 (26) |
62.8 (100) 38.2 (59) |
0.32 0.07 |
| Género: | |||
| – Macho – Hembra |
50 (49) 50 (49) |
57.2 (91) 43.8 (68) |
0.25 |
| IMC†: | |||
| – <30 – ≥30 |
91.3 (63) 8.7 (6) |
85.8 (85) 14.2 (14) |
0.28 |
| Ubicación: | |||
| – Colon – Recto |
70.4 (69) 29.6 (29) |
81.1 (129) 8.9 (30) |
0.002* |
| Quirúrgica de emergencia: | |||
| – Sí – No |
(14) (84) |
11.3 (18) 88.7 (141) |
0.52 |
| <12 los ganglios linfáticos examinados§: | |||
| – Sí – No |
34.6 (34) 65.4 (64) |
44.6 (71) 55.3 (88) |
0.11 |
| pN+: | |||
| – 1–3 – >3 |
83.6 (82) 16.4 (16) |
77.9 (124) 22.1 (35) |
0.26 |
| pT: | |||
| pT1–pT3 pT4 |
77.6 (76) 22.4 (22) |
55.9 (89) 44.1 (70) |
<0.01* |
| Stage: | |||
| – Stage II – Stage III |
47.9 (47) 52.1 (51) |
47.1 (75) 42.9 (84) |
0.9 |
| Adjuvant therapy: | |||
| – Yes – No |
76.6 (75) 23.4 (23) |
79.2 (126) 20.8 (33) |
0.6 |
| Oxaliplatine: | 0.48 | ||
| – Yes – No |
48.9 (48) 51.1 (50) |
53.4 (85) 46.6 (74) |
|
| Relapse rate (%) | 35.2 | 37.1 | 0.75 |
| TTR‡ (meses) | 26 | 34 | 0.13 |
†Disponible sólo en 168 pacientes.
‡Es hora de recaer.
§En las etapas II y III.
*Valores de p significativos.
Reproducido con permiso de © Oxford University Press (2017).
La SG fue significativamente mejor en los EE ≤4 cm en comparación con EE mayores de 4 cm, la supervivencia media fue de 158 versus 106 meses, cociente de riesgos = 2.92 (IC del 95%: 1,27–6,75, p = 0,01). la tasa de supervivencia a 5 años de los pacientes fue del 84% en los pacientes con EE ≤4 cm y del 76% en los pacientes con EE superior a 4 cm (p = 0,008; ver Figura 2).
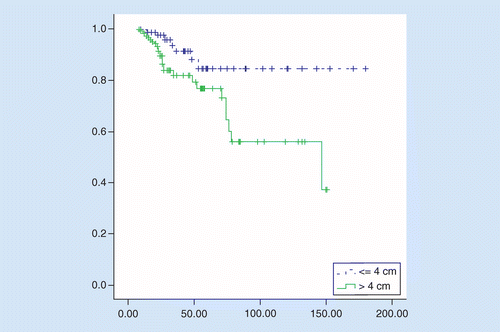
en ambos grupos. En el análisis univariado, se observó un impacto negativo significativo de la edad ≥65 años, estadio III, invasión venosa y nP+ mayor de 3 en la supervivencia en pacientes con EE superior a 4 cm. En el análisis multivariado solamente, el estadio III fue un factor pronóstico independiente. En los pacientes con TU ≤4 cm, la quimioterapia en el entorno adyuvante fue el principal factor con impacto significativo en la supervivencia en los análisis univariados y multivariados, no hubo impacto pronóstico de los otros factores evaluados (Tabla 2).
| Variables | tamaño del Tumor < 4 cm (n = 159) | tamaño del Tumor ≥4 cm (n = 89) | ||
|---|---|---|---|---|
| 5-año OS (%) | HR (95% CI) | de 5 año OS (%) | HR (95% CI) | |
| Edad: | ||||
| – <65 años – ≥65 años |
87 78 |
1.07 (0.208−5.531) | 82 60 |
2.47 (1.35–5.88)* |
| pN+: | ||||
| – 1-3 – >3 |
78 82 |
2.14 (0.41–11.08) | 79 65 |
2.838 (1.25–6.41)* |
| pT: | ||||
| – pT1–pT3 – pT4 |
84 82 |
1.51 (0.29–7.79) | 84 74 |
1.44 (0.67–3.09) |
| Venous invasion: | ||||
| – Yes – No |
80 81 |
0.97 (0.189–5.08) | 63 84 |
2.94 (1.14–7.78)* |
| Stage: | ||||
| – Stage II – Stage III |
77 86 |
0.651 (0.148–2.955) | 85 58 |
0.285 (0.123–0.66)* |
| Adjuvant therapy: | ||||
| – Yes – No |
94 58 |
0.135 (0.025–0.696)* | 78 67 |
0.641 (0.257–1.6) |
| Oxaliplatine: | ||||
| – Yes – No |
92 83 |
0.28 (0.034–2.39) | 78 70 |
0.441 (0.19–1.02) |
| Tumor location: | ||||
| – Colon – Rectum |
90 75 |
0.428 (0.095-1.931) | 75 80 |
2.699 (0.806–9.03) |
*Valores de FC significativos.
HR: Razón de riesgos; SG: Supervivencia global.
Discusión
Hoy en día, en los países occidentales, la integración de programas de detección oculta llevó al diagnóstico de CCR en etapas tempranas . En un estudio reciente basado en datos de SEER entre 2006 y 2012, 38% de los casos de cáncer de colon y 43% de los casos de cáncer de recto se diagnosticaron en una etapa temprana . En los países de ingresos bajos y medianos, no se dispone de dicho programa de detección; y la mayoría de los casos se diagnostican en un estadio regional o avanzado con un TUS alto . La identificación de factores pronósticos es una herramienta importante para mejorar los resultados en esos países. Nuestro estudio investigó la función pronóstica del ST en los estadios II y III del CCR en la población tunecina. Observamos que los TU no solo tuvieron un impacto en la supervivencia, sino que también interfirieron con otros factores pronósticos. El estadio III fue un factor pronóstico independiente en los tumores de volumen alto, mientras que muchos factores pronósticos “clásicos” no tuvieron impacto en los tumores más pequeños. Varios estudios informaron el valor pronóstico de los Sindicatos con la disminución de la supervivencia asociada a aumento de TuS . En un estudio de Kornprat et al., Los TU se relacionaron de manera significativa con la supervivencia sin progresión y específica del cáncer en análisis univariados y multivariados en cánceres de colon, pero no en cánceres de recto . En nuestra serie, los TU más altos fueron más comunes en la localización del cáncer de colon. De hecho, el cáncer de colon puede permanecer asintomático durante más tiempo, lo que explica que los TU sean más altos en el momento del diagnóstico en comparación con el cáncer de recto. Sin embargo, no hubo diferencia en la supervivencia entre los tumores ≥4 cm localizados en el colon y los tumores ≥4 cm localizados en el recto. Tampoco hubo impacto de la ubicación del tumor en tumores más pequeños (<4 cm). Por lo tanto, con base en este análisis, los TU no desempeñaron un papel en la predicción del pronóstico en función de la ubicación del tumor (colon vs recto). Saha et al. en su gran serie de pacientes, se informó de que los TU se correlacionan positivamente con factores pronósticos importantes y afectaron negativamente la supervivencia en el cáncer de colon . Su papel en el cáncer de recto aún no está claro.
También se relacionó con el estadio TP-4, con peor pronóstico que el estadio T1–2N1 (ensayo intergrupal INT-0089) . La carga tumoral puede reflejar la capacidad de un tumor para diseminarse a través de la pared intestinal, los ganglios y otros órganos. De hecho, en nuestro estudio, los TU tenían un valor de análisis predictivo ROC cercano al valor predictivo del número de linfocitos positivos. En tumores de menos de 4 cm, no se observó diferencia en la supervivencia entre los pacientes en estadio II y III. Este hallazgo puede explicarse por el hecho de que nuestra población en estadio II era una población de alto riesgo con peor pronóstico (próximo al pronóstico en estadio III): muchos en estadio pT4, muchos casos con menos de 12 ganglios linfáticos extirpados, muchos casos operados en emergencia (por perforación u obstrucción). En dos estudios con base en datos del SEER, los tumores más pequeños tuvieron un pronóstico peor que la enfermedad en estadio II. Los autores plantearon la hipótesis de que los TU pequeños pueden ser un marcador sustituto de la agresividad biológica que resulta en un desenlace inferior en comparación con los TU relativamente grandes en el estadio II . Se observaron las mismas observaciones en un estudio italiano . También se investigó el papel de varios factores pronósticos según los TU. Se observó que varios factores pronósticos, como la edad, el estadio, el número de ganglios linfáticos comprometidos y la ubicación del tumor, no tuvieron un impacto significativo en el grupo de pacientes con TU bajas. En nuestro estudio, la quimioterapia adyuvante tuvo un impacto positivo en tumores pequeños, ¿se debe considerar a los TU como un factor de “riesgo alto” en el estadio II? Se necesitan más estudios centrados en esta cuestión en particular.
Se pueden observar varios escollos en nuestra serie: el pequeño tamaño de la muestra, la recolección retrospectiva de datos y la ausencia de revisión central del informe patológico para una evaluación precisa de la TS. No teníamos suficientes datos disponibles sobre la ubicación exacta del tumor, por lo que no pudimos realizar dicho análisis. Las pruebas moleculares se introdujeron en Túnez en 2015, en nuestro período de estudio no estaban disponibles. No se realizó la evaluación de los TU según el estadio y la administración de oxaliplatino, en un número demasiado pequeño de pacientes para sacar conclusiones.
Conclusión
Los TU son un parámetro objetivo que se puede medir fácilmente durante el examen patológico. Puede representar un factor pronóstico adicional en una población con alta tasa de estadio localmente avanzado.
Perspectivas futuras
Varios aletraiones y/o vías genéticas complejas podrían estar detrás de los TU en el cáncer colorrectal, el análisis molecular teniendo en cuenta el tamaño del tumor podría conducir a explantaciones más precisas en su función pronóstica.
Financiera & divulgación de intereses concurrentes
Los autores no tienen afiliaciones o participación financiera relevantes con ninguna organización o entidad con un interés financiero o conflicto financiero con el tema o los materiales discutidos en el manuscrito. Esto incluye empleo, consultorías, honorarios, propiedad de acciones u opciones, testimonio de expertos, subvenciones o patentes recibidas o pendientes, o regalías.
No se utilizó ayuda de escritura en la producción de este manuscrito.
Conducta ética de la investigación
Los autores declaran haber obtenido la aprobación apropiada del comité de revisión institucional o haber seguido los principios descritos en la Declaración de Helsinki para todas las investigaciones experimentales en seres humanos o animales. Además, para las investigaciones que involucran seres humanos, se ha obtenido el consentimiento informado de los participantes involucrados.
- 1 Torre LA, Bray F, Siegel RL et al. Global cancer statistics, 2012. CA. Cáncer J. Clin. 65(2), 87–108 (2015).Crossref, Medline, Google Scholar
- 2 Missaoui N, Jaidaine L, Abdelkader AB et al. Cáncer colorrectal en el centro de Túnez: tendencias crecientes de incidencia en un período de 15 años. Pac Asiático. J. Cáncer Prev. 12(4), 1073–1076 (2011).Medline, Google Scholar
- 3 Missaoui N, Trabelsi A, Parkin DM et al. Tendencias de la incidencia del cáncer en la región de Sousse, Túnez, 1993-2006. Int. J. Cáncer 127(11), 2669-2677 (2010).Crossref, Medline, CAS, Google Scholar
- 4 Yang J, Du XL, Li ST et al. Las características de los cánceres colorrectales de localización diferente apoyan la clasificación proximal y distal: un estudio de base poblacional de 57.847 pacientes. PLoS ONE 11 (12), e0167540 (2016).Crossref, Medline, Google Scholar
- 5 Quan J, Zhang R, Liang H et al. El impacto del tamaño del tumor en la supervivencia de los pacientes de cáncer gástrico pT4aN0M0. Ser. Surg. 79(3), 328-331 (2013).Medline, Google Scholar
- 6 Zhai ZW, Gu J. Influencia del tamaño del tumor en el pronóstico en pacientes con cáncer de colon. Zhonghua Wei Chang Wai Kea Zhi. 15(5), 495–498 (2012).Medline, Google Scholar
- 7 Huang B, Feng Y, Zhu L et al. El tamaño tumoral más pequeño se relaciona con una supervivencia precaria en el cáncer de colon en estadio II: un análisis de 7.719 pacientes en la base de datos SEER. Int. J. Luchando Lond. Engl. 33 (Pt A), 157-163 (2016).Crossref, Medline, Google Scholar
- 8 Crozier JE, McMillan DC, McArdle CS et al. El tamaño del tumor se relaciona con la respuesta inflamatoria sistémica, pero no con la supervivencia de los pacientes de cáncer colorrectal operable primario. J. Gastroenterol. Hepatol. 22(12), 2288–2291 (2007).Crossref, Medline, Google Scholar
- 9 Labianca R, Nordlinger B, Beretta GD et al. Cáncer de colon temprano: Pautas de Práctica Clínica de la ESMO para el diagnóstico, el tratamiento y el seguimiento. Ana. Oncol. 24(Supl. 6), VI64 a VI72 (2013).Crossref, Medline, Google Scholar
- 10 Mandel JS, Church TR, Bond JH et al. El efecto de la detección de sangre oculta en heces en la incidencia de cáncer colorrectal. N. Engl. J. Med. 343(22), 1603–1607 (2000).Crossref, Medline, CAS, Google Scholar
- 11 Siegel RL, Miller KD, Fedewa SA et al. Estadísticas de cáncer colorrectal, 2017. CA Cancer J. Clin. 67(3), 177–193 (2017).Crossref, Medline, Google Scholar
- 12 Kornprat P, Pollheimer MJ, Lindtner RA, Schlemmer A, Rehak P, Langner C. Valor del tamaño del tumor como variable pronóstica en el cáncer colorrectal: una reevaluación crítica. Ser. J. Clin. Oncol. 34(1), 43–49 (2011).Crossref, Medline, Google Scholar
- 13 Saha S, Shaik M, Johnston G et al. El tamaño del tumor predice la supervivencia a largo plazo en el cáncer de colon: un análisis de la Base de Datos Nacional sobre el Cáncer. Ser. J. Surg. 209(3), 570-574 (2015).Crossref, Medline, Google Scholar
- 14 Le Voyer TE, Sigurdson ER, Hanlon AL et al. La supervivencia al cáncer de colon se relaciona con un número creciente de ganglios linfáticos analizados: una encuesta secundaria del Ensayo intergrupal INT-0089. J. Clin. Oncol. 21(15), 2912–2919 (2003).Crossref, Medline, CAS, Google Scholar
- 15 Wang Y, Zhuo C, Shi D et al. Efecto desfavorable del tamaño pequeño del tumor en la supervivencia por causa específica del cáncer de colon en estadio IIA, un estudio basado en SEER. Int. J. Enfermedades colorrectales. 30(1), 131–137 (2015).Crossref, Medline, Google Scholar
- 16 Santullo F, Biondi A, Cananzi FCM et al. El tamaño del tumor como factor pronóstico en pacientes de cáncer de colon en estadio IIa. Ser. J. Luchando doi:10.1016/j.amjsurg.2017.03.038 (2017) (Epub ahead of print).Medline, Google Scholar
- 17 Mejri N, Dridi M, Labidi S et al. P-299 prognostic value of tumor size in stage II and III colorectal cancer in Tunisian population. Ann. Oncol. 28(Suppl. 3), mdx261.296 (2017).Google Scholar