Infecciones Bacterianas, Virales y Fúngicas del Sistema Nervioso Central
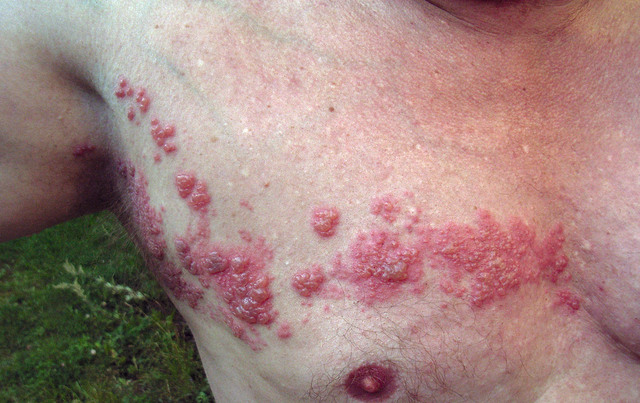
Imagen: “Herpes zoster” de Fisle. Licencia: CC BY 3.0
- Examen Estándar de Oro del Líquido Cefalorraquídeo
- Introducción
- Descripción general de los hallazgos típicos de LCR en infecciones del SNC
- Infecciones bacterianas del Sistema Nervioso Central
- Meningitis bacteriana aguda
- Características de la meningitis meningocócica
- Meningitis tuberculosa
- Abscesos cerebrales
- Neuroborreliosis
- Infecciones virales del SNC
- Encefalitis por herpes simple
- Meningitis viral
- Herpes zóster: culebrilla
- Meningoencefalitis de principios de verano (ESME)
- Leucoencefalopatía multifocal progresiva (LMP)
- Infección por citomegalovirus (CMV)
- Infecciones por protozoos y hongos del SNC: Descripción general
- La infección oportunista en pacientes con VIH/SIDA
Examen Estándar de Oro del Líquido Cefalorraquídeo
Imagen: “Anestesia espinal”, de MrArifnajafov. Licencia: CC BY 3.0.
Introducción
La meningitis se define como la infección e inflamación de las paquimeninges.
Los diversos tipos de meningitis se pueden clasificar en función de la causa de la infección:
- Meningitis bacteriana: Esta es la causa más común de meningitis. Es una enfermedad común en el mundo en desarrollo.
- Causas virales de infecciones del SNC: Esto incluye los virus del herpes y la varicela. La encefalitis también es causada por virus.
- Causas parasitarias: Son muy raras debido a los altos estándares de higiene. Se han asociado con inmunosupresión.
La principal razón de clasificación según la etiología es:
- Diferenciar las clases de patógenos y así determinar el enfoque terapéutico preciso; y
- Para diagnosticar más fácilmente la meningitis en el futuro.
El tratamiento con antibióticos solo debe considerarse si se sospecha una infección bacteriana del sistema nervioso central (SNC).
El estándar de oro para el diagnóstico de meningitis es una punción lumbar con examen de líquido cefalorraquídeo (LCR) para ciertos parámetros. En el MCA se examinan los siguientes aspectos:
- Recuento y diferenciación celular
- Glucosa y proteína
- Detección de patógenos microbiológicos: detección directa de patógenos con microscopía, reacción en cadena de la polimerasa (PCR), detección y cultivo de antígenos, y detección indirecta de patógenos con producción intratecal de anticuerpos contra patógenos
Descripción general de los hallazgos típicos de LCR en infecciones del SNC
| Células | Proteína | Glucosa | Lactato | |
| Meningitis bacteriana | A menudo > 1.000 células / µL, predominantemente granulocíticas | (100-200 mg/dL) | ↓ cociente LCR/glucosa sérica < 0.3 | |
| Meningitis tuberculosa | 50-400 células / µL, primeros granulocitos, linfocitos y monocitos posteriores | (100-500 mg/dL) | ↓ Cociente LCR / glucosa sérica< 0.5 | |
| Meningitis viral | < 1,000 células / µL, predominantemente linfocíticas | (por ejemplo, 50-150 mg / dL) | ↔ | Normal |
|
Relación LCR/glucosa sérica La relación LCR / glucosa sérica es una medición de la glucosa en el LCR en comparación con el nivel de glucosa en sangre. |
||||
Cuadro: A. Bender et al. (2013). Neurología Médica. Elsevier. p. 191, Tab. 7.2.
Infecciones bacterianas del Sistema Nervioso Central
Meningitis bacteriana aguda
Epidemiología de la meningitis bacteriana
En la meningitis bacteriana aguda, las meninges y la cavidad subaracnoidea están infectadas. En Europa, la incidencia es de 2 a 6 casos por cada 100.000 personas. La enfermedad es mucho más frecuente en el cinturón meningístico de las regiones subsaharianas de África. Empiric antibiotic therapy is administered based on the age-specific pathogens associated with the disease.
- Newborns: Enterobacteriaceae, Streptococcus pneumoniae, Listeria monocytogenes ⇒ Therapy: cefuroxime and ampicillin
- Children: Streptococcus pneumoniae, Neisseria meningitidis ⇒ Therapy: ceftriaxone
- Adults: Streptococcus pneumoniae, Neisseria meningitidis, Listeria monocytogenes (in > 50-year-olds) ⇒ Therapy: ceftriaxone and ampicillin
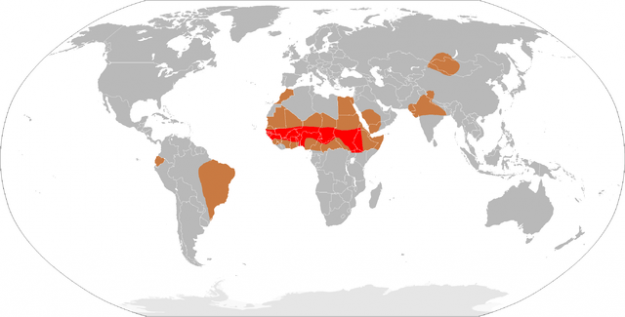
Image: Demografía de meningitis meningocócica. Licencia: Dominio público.
Cuadro clínico de meningitis bacteriana
Síntomas cardinales: dolor de cabeza, rigidez en el cuello, fiebre y disminución de la vigilancia (¡los síntomas no siempre ocurren en esta combinación!)
Además, los pacientes a menudo presentan los siguientes síntomas: náuseas, vómitos, vértigo y fotofobia. Un tercio de los pacientes presentan déficits neurológicos focales, como parálisis de los nervios craneales (en su mayoría nervios craneales 3 y 6), alteraciones de la sensibilidad y trastornos del habla; una décima parte también presenta daño a los nervios craneales. El signo de Kerning y el signo de Brudzinski pueden ser positivos (consulte el artículo sobre examen neurológico). En las infecciones por Neisseria, el sangrado de la piel es posible en el contexto del síndrome de Waterhouse-Friderichsen.
Diagnóstico de meningitis bacteriana
Examen del LCR: El diagnóstico se basa en el examen del LCR. Los patógenos en el LCR se pueden detectar mediante tinción de Gram, cultivos de LCR, pruebas rápidas de antígenos, PCR y hemocultivos. Los casos de meningitis bacteriana aguda producen el siguiente cuadro (antes del tratamiento):
- Más de 1.000 células/µL, predominan los granulocitos
- Proteína y albúmina
- ↓ de glucosa, cociente LCR / glucosa sérica< 0.3
- Lactato
Sangre: El recuento sanguíneo diferencial muestra principalmente leucocitosis con desplazamiento izquierdo , proteína C reactiva (PCR) y procalcitonina .
Imágenes: La tomografía computarizada del cráneo revela lo siguiente:
- Signos de aumento de la presión craneal como resultado de edema cerebral difuso o hidrocefalia
- Cambios en la densidad debido a acumulaciones de purulencia en los ventrículos
- Abscesos
- Focos inflamatorios en el seno paranasal y en el mastoides
Tratamiento de la meningitis bacteriana
Importante: ¡La terapia con antibióticos debe comenzar lo antes posible! Si es posible, la terapia antibiótica debe iniciarse dentro de los 60 minutos posteriores a la hospitalización.
Esperar a los laboratorios conduce a un peor pronóstico, por lo que la terapia antibiótica se inicia antes de la detección final de patógenos de acuerdo con los patógenos específicos de la edad asociados con la enfermedad (ver Epidemiología anterior). Una vez que se ha detectado el patógeno, se puede ajustar la terapia antibiótica. Por supuesto, se deben tomar hemocultivos ANTES de comenzar la terapia con antibióticos.
Para adultos con meningitis neumocócica, se sugiere actualmente (a partir de 2019) terapia adyuvante con dexametasona. Los estudios muestran una reducción de las tasas de mortalidad, así como una disminución de los efectos adversos, como la discapacidad auditiva.
El pronóstico de la meningitis bacteriana
La meningitis bacteriana se asocia con altas tasas de mortalidad. El veinte por ciento de todos los pacientes mueren de infecciones causadas por los patógenos Neumococos y Listeria. En la meningitis bacteriana aguda causada por S. aureus, las tasas de mortalidad pueden llegar al 20-40%. Los posibles efectos adversos son, entre otros, deterioro de la audición, déficits neuropsicológicos, hemiparesia, convulsiones epilépticas y parálisis de los nervios craneales.
Características de la meningitis meningocócica
N. meningitidis se transmite a través de una infección por gotitas. En casos sospechosos, los pacientes afectados deben ser aislados hasta 24 horas después del inicio de la terapia antibiótica. Las personas que han tenido contacto con los pacientes infectados deben recibir profilaxis posterior a la exposición que consiste en rifampicina y ciprofloxacina/o ceftriaxona.
La meningitis meningocócica está sujeta a notificación obligatoria en el departamento de salud pública.
Meningitis tuberculosa
Epidemiología de la meningitis tuberculosa
Los patógenos responsables de la meningitis tuberculosa son las micobacterias del complejo Mycobacterium tuberculosis. Esta enfermedad de procedimiento subagudo o crónico a menudo se presenta como meningitis basal (la reacción infecciosa se focaliza en las áreas cerebrales basales, especialmente el tronco encefálico).
Estadísticas de tuberculosis activa:
- La tuberculosis es una de las diez principales causas de muerte en todo el mundo.
- En 2018, se estima que 10 millones de personas se vieron afectadas por la tuberculosis.
Presentación clínica de la meningitis tuberculosa
Los síntomas clínicos de la meningitis tuberculosa son principalmente fiebre, meningismo, dolores de cabeza, náuseas y vómitos. En el 50% de los pacientes, se producen parálisis de los nervios craneales, trastornos de vigilancia y síndromes de confusión. Si se producen encefalitis o tuberculomas, también es posible que se produzcan convulsiones epilépticas.
Diagnóstico de meningitis tuberculosa
Examen del LCR: Pleocitosis con 50-400 células / µL, proteína, ↓ de glucosa (cociente LCR / glucosa sérica < 0,5) y lactato .
Ensayos de liberación de interferón-γ: Estos ensayos miden la liberación de células T de interferón-γ, después de ser estimulados por antígenos específicos de la tuberculosis.
Microbiología: Cuando la detección de patógenos en el LCR se realiza con la tinción de Ziehl-Neelsen, la tinción de auramina, la PCR y los cultivos, se pueden encontrar varillas ácidas rápidas. No espere hasta la detección final de patógenos antes de comenzar la terapia (como con la meningitis bacteriana aguda).
Imágenes: Los cambios cerebrales en la tuberculosis a menudo son visibles en las imágenes por resonancia magnética (RM) o en las tomografías computarizadas (TC).
- Hidrocefalia
- Acumulación de agente de contraste basal
- Masas de tuberculomas del SNC
- Infarto isquémico en casos de vasculitis asociada
Tratamiento de la meningitis tuberculosa
Los medicamentos antituberculosos se administran en las siguientes fases:
Una fase intensiva:
Esta es una combinación cuádruple utilizada como terapia estándar que incluye isoniazida, rifampicina, pirazinamida y etambutol. Los medicamentos se administran bajo supervisión directa para su cumplimiento.
La dexametasona se administra antes o en combinación con la dosis inicial. Se ha demostrado que reduce la mortalidad si se administra adecuadamente según las pautas.
Fase de continuación:
La rifampicina y la isoniazida se continúan durante 6 meses más y la cura debe confirmarse antes de retirar los medicamentos.
| Medication | Duration of application | Side effects |
| Isoniazid | 2 months initially and an additional 10 months (stabilization phase) | Hepatotoxicity, polyneuropathy (prophylaxis pyridoxine) |
| Rifampicin | 2 months initially and an additional 10 months (stabilization phase) | Hepatotoxicity |
| Pyrazinamide | 2 months initially | Hepatotoxicity |
| Ethambutol | 2 months inicialmente | Problemas de visión (se necesitan controles oftalmológicos regulares) |
| Estreptomicina | 2 meses inicialmente | Ototoxicidad |
Pronóstico de la meningitis tuberculosa
Si no se administra tratamiento antibiótico, la meningitis tuberculosa puede ser mortal. Si se administra el tratamiento adecuado, la tasa de mortalidad se reduce aproximadamente en un 20%. Aproximadamente el 30% de las personas afectadas presentan síntomas acompañantes como hidrocefalia, síndrome cerebral orgánico, parálisis de los nervios craneales, ataxia y convulsiones epilépticas.
Abscesos cerebrales
Etiología de los abscesos cerebrales
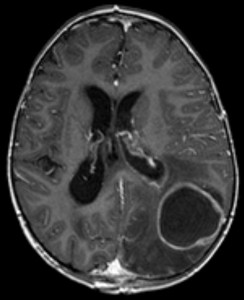
Imagen: “Imágenes de abscesos cerebrales” de Hellerhoff. Licencia: CC BY-SA 3.0.
Un absceso cerebral es una infección bacteriana del cerebro.
Los abscesos cerebrales se pueden formar de múltiples maneras: a través de la transmisión de focos meníngeos, a través de transmisión hematogénica y a través de causas iatrogénicas durante intervenciones quirúrgicas. Los patógenos responsables son en su mayoría estreptococos, anaeróbicos, enterobacterias gram negativas, Pseudomonas y S. aureus. Los hongos y parásitos también pueden ser responsables de abscesos relacionados con la deficiencia inmunitaria.
Presentación clínica de abscesos cerebrales
Hay una amplia variedad de síntomas que pueden desarrollarse en el transcurso de días o semanas. Estos incluyen los siguientes:
- Cefalea
- Fiebre
- Náuseas y vómitos
- Convulsiones epilépticas
- Examen neurológico: deficiencias de vigilancia y meningismo
Diagnóstico de abscesos cerebrales
Laboratorio, microbiología e imágenes procedimientos: Entre los parámetros de laboratorio, la PCR está mayormente aumentada. El examen del LCR no es necesario porque los hallazgos son demasiado vagos. Es extremadamente importante examinar el material del absceso a través de cultivos bacterianos, PCR y pruebas para hongos y micobacterias.
Tratamiento de abscesos cerebrales
| Los tres pilares de la terapia de abscesos cerebrales | ||
| Eliminación quirúrgica de la purulencia
Tomografía axial computarizada (TAC)/aspiración estereotáctica controlada por RMN Objetivo: reducción de la masa y la ganancia de material para el diagnóstico microbiológico Si es necesario, escisión de cuerpos extraños y división de abscesos |
Antibióticos sistémicos
Antes de la detección de patógenos, terapia empírica triple:
⇒ Ajuste de acuerdo con el antibiograma |
Eliminación de los focos infecciosos
Búsqueda minuciosa del foco (¿se encuentra el foco distalmente?) con eliminación quirúrgica si es necesario |
Pronóstico de abscesos cerebrales
Con terapia oportuna y adecuada, la mortalidad es < 10%.
Neuroborreliosis
Epidemiología de la neuroborreliosis
La neuroborreliosis se desencadena por la bacteria Borrelia burgdorferi, que se transmite por garrapatas. La incidencia de esta enfermedad es de 50 a 100 casos por cada 100.000 personas. La diseminación regional de las garrapatas infectadas es muy diferente y debe tenerse en cuenta para el diagnóstico.
características Clínicas de la neuroborreliosis
los síntomas de La neuroborreliosis suelen realizarse en tres etapas:
Etapa 1: Formación de eritema migratorio, enrojecimiento de la piel limitado circularmente que se desarrolla principalmente aproximadamente 2 semanas después de la picadura de la garrapata. Solo la mitad de los pacientes que alcanzan el estadio 2 presentan eritema migratorio.
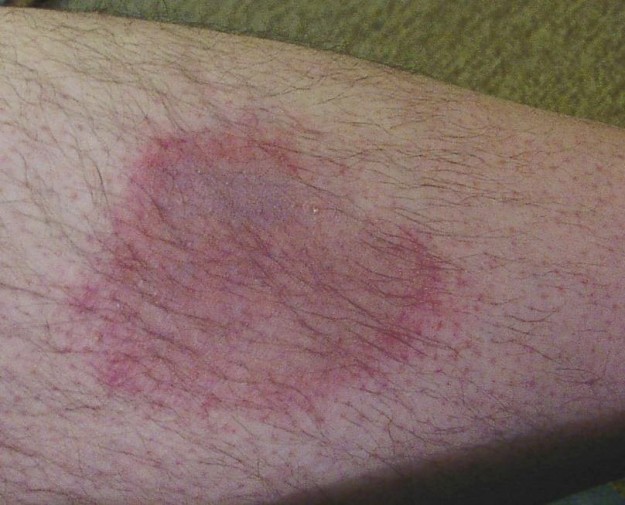
Imagen: “Eritema motilans en la parte inferior de la pierna de un hombre”, de Hellerhoff. Licencia: CC BY 2.0.
Etapa 2: Meningoradiculitis: abrasador, dolor radicular (síndrome de Bannwarth), parálisis radicular parcial y parálisis del nervio facial. Compromiso articular, miocarditis, pericarditis y linfadenosis cutis benigna también son posibles.
Etapa 3: Detección de anticuerpos contra B. burgdorferi en el ensayo enzimático inmune. La detección de anticuerpos debe producirse tanto en el suero como en el líquido cefalorraquídeo. Los anticuerpos no son adecuados para la evaluación de la terapia. Los anticuerpos pueden circular en el LCR en el transcurso de meses o años después de una terapia antibiótica exitosa.
Tratamiento de neuroborreliosis
El eritema migrans se trata con una terapia antibiótica oral de 14 días de amoxicilina, cefuroxima, doxiciclina o penicilina. Si la neuroborreliosis ha alcanzado el estadio 2 o 3, se debe administrar terapia oral con doxiciclina durante 14 días. La alternativa es el tratamiento intravenoso (IV) con ceftriaxona, cefotaxima o penicilina.
Profilaxis de neuroborreliosis
Si se extrae una garrapata dentro de las primeras 12 horas después de la picadura, el riesgo de infección por borrelia disminuye. No hay vacunación contra la borrelia.
Los virus más comunes que causan infección en el SNC son el virus del herpes simple (VHS), el virus de la varicela zóster (VVZ), el virus de la inmunodeficiencia humana (VIH), el virus de Epstein-Barr (VEB) y los enterovirus.
Encefalitis por herpes simple
Epidemiología de la encefalitis por herpes simple
La encefalitis por herpes simple es una enfermedad rara, pero tiene un inicio rápido y se desarrolla muy rápidamente. Ocurre cuando el virus del herpes simple entra al cerebro. La incidencia de esta enfermedad es de 1 por cada 250.000 personas.
Características clínicas de la encefalitis por herpes simple
Además de la posible afasia, ataxia, hemiparesia, parálisis de los nervios craneales y déficit del campo visual, estos son los síntomas cardinales más comunes de la encefalitis por herpes simple:
- Fiebre alta
- Cefalea
- Cambios de personalidad
- Convulsiones epilépticas en el 60% de los pacientes
- SIN meningismo
Diagnóstico de encefalitis por herpes simple
LCR: Los hallazgos en LCR muestran en su mayoría un patrón típico de pleocitosis linfomonocítica, proteínas y albúmina elevadas y glucosa no disminuida (ver la tabla anterior sobre los hallazgos típicos en LCR en bacterias y virus).
Microbiología: El ADN del virus del herpes simple (VHS) se detecta en el LCR mediante un ensayo de PCR.
Procedimientos de diagnóstico por imágenes y EEG: En la mayoría de los casos, el lóbulo temporal está afectado. Necrosis y hemorragias son signos típicos. El electroencefalograma (EEG) a menudo muestra ralentizaciones temporales.
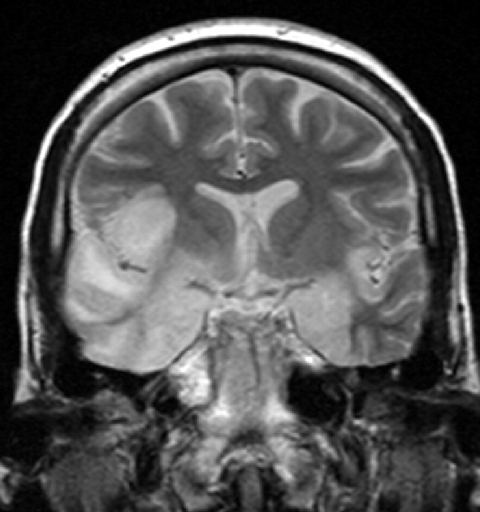
Imagen: “Encefalitis por herpes simple” por el Dr. Laughlin Dawes. Licencia: CC BY 3.0.
Tratamiento y pronóstico de la encefalitis por herpes simple
El tratamiento consiste en la inyección iv de aciclovir cinco veces al día durante 14 días. A pesar de la terapia oportuna, el 20% de todos los casos resultan en la muerte. La mayoría de los sobrevivientes tienen enfermedades consecuentes.
Epidemiología de la meningitis viral
La incidencia de la meningitis viral es de 6 a 10 por cada 100.000 personas. Los enterovirus son los patógenos causales más comunes, representando alrededor del 85% de todos los casos de meningitis viral. El virus del herpes humano 6 (HHV-6), el VVZ, los virus del sarampión, los virus de las paperas y el VEB también deben estar asociados con la meningitis viral.
Características clínicas de la meningitis viral
La meningitis viral causa el cuadro típico de una enfermedad meningítica: fiebre, rigidez de cuello y dolor de cabeza. A menudo, los pacientes también presentan síntomas similares a los de la gripe.
Diagnóstico y tratamiento de la meningitis viral
Los hallazgos en el LCR muestran el cuadro típico de los virus, con niveles elevados de proteínas y niveles de glucosa no disminuidos. La PCR y la detección indirecta de patógenos serológicos se utilizan para el análisis microbiológico.
Si la meningitis viral es causada por VVZ o VHS, el tratamiento con aciclovir es razonable. Sin embargo, si los enterovirus son la causa, solo se recomienda el tratamiento sintomático.
Herpes zóster: culebrilla
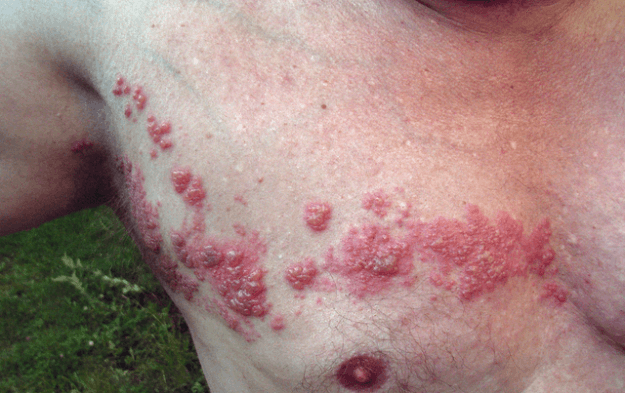
Imagen: “Herpes zóster” de Fisle. Licencia: CC BY 3.0.
Etiología del herpes zóster
Si se reactiva una infección anterior por VVZ (varicela), se desarrolla herpes zóster. Esto es a menudo una expresión de inmunodeficiencia. Sin embargo, el herpes zóster también puede ocurrir en personas inmunocompetentes.
Presentación clínica
Típicamente, después de una fase dolorosa, el enrojecimiento de la piel con formación de ampollas ocurre sobre el dermatoma de una raíz nerviosa. Es especialmente grave si la infección se desarrolla en los dermatomas faciales, donde se clasifica como herpes zóster óptico y herpes zóster óptico. Una complicación frecuente es la neuralgia posherpética que se acompaña de dolor y alodinia.
Diagnóstico y terapia del herpes zóster
El diagnóstico del herpes zóster se hace con mayor frecuencia sobre la base del cuadro dermatológico. En raras ocasiones, se utiliza la detección de patógenos con secreción de ampollas y material de biopsia.
El aciclovir virostático, brivudin o famciclovir se puede usar por vía oral para el tratamiento del herpes zóster sin complicaciones. En casos graves, está indicado el tratamiento intravenoso.
Meningoencefalitis de principios de verano (ESME)
Etiología de ESME
ESME es accionado por el flavivirus, que es—como borrelia—transmitido por garrapatas.
Características clínicas de ESME
ESME se desarrolla en dos fases:
- Fase 1: 8-10 días después de la infección; el paciente tiene síntomas similares a la gripe
- Fase 2: intervalo sin fiebre de 1 semana, luego trastornos de vigilancia, síndrome de confusión, ataxia de postura y marcha, temblor de intención y síntomas extrapiramidales
Diagnóstico, tratamiento y prevención de ESME
Las características clínicas típicas de ESME son: Síndrome de LCR con pleocitosis linfocítica, trastornos de la barrera del licor sanguíneo, detección positiva de anticuerpos de inmunoglobulina M (IgM) e inmunoglobulina G (IgG) de ESME y producción de anticuerpos específicos de ESME intratecal 2 semanas después del inicio de la enfermedad.
En ESME, solo se recomienda el tratamiento sintomático. Las personas que viven y trabajan en zonas de alto riesgo deben ser vacunadas.
Leucoencefalopatía multifocal progresiva (LMP)
Etiología de la LMP
El patógeno responsable de la LMP es el virus John Cunningham (JC), que conduce a la desmielinización de la sustancia blanca en áreas infectadas. La mayoría de las veces, la enfermedad se produce debido a la inmunodeficiencia, como defectos de células T. Si bien en el pasado afectaba casi exclusivamente a pacientes con VIH, la LMP ahora también afecta con frecuencia a personas inmunodeprimidas debido a la esclerosis múltiple.
Características clínicas de la LMP
Dependiendo de la localización del foco desmielinizante, se pueden observar síntomas como problemas de comportamiento, déficits cognitivos, parálisis, deficiencias visuales, trastornos de vigilancia y trastornos del habla.
Diagnóstico y tratamiento de LMP
El virus JC se puede detectar en el LCR a través de PCR. En la resonancia magnética, los signos típicos de LMP son focos de desmielinización confluentes sin acumulación de agente de contraste.
Solo es posible una mejora de la inmunocompetencia con los tratamientos disponibles. La terapia antiviral (todavía) no existe. Los pacientes afectados con LMP no tienen un buen pronóstico: a menudo, los pacientes mueren en 2 años.
Infección por citomegalovirus (CMV)
La infección por CMV se produce en pacientes infectados por VIH con inmunosupresión muy grave. En los procedimientos de diagnóstico por imágenes, la infección muestra cambios micronodulares en el cerebro o hidrocefalia. Los virus se pueden detectar en el LCR mediante PCR. El ganciclovir se usa para terapia.
Infecciones por protozoos y hongos del SNC: Descripción general
La siguiente descripción general permite un acceso rápido a los datos relativos a las enfermedades más importantes del SNC causadas por protozoos y hongos.
| Toxoplasmosis cerebral | Meningoencefalitis criptocócica | Aspergilosis del SNC | Cisticercosis | ||
| Etiología | Enfermedad que define el SIDA, parásito: Toxoplasma gondii | Enfermedad que define el SIDA, infección fúngica, especialmente con Cryptococcus neoformans | Infección por hongos del moho con Aspergillus fumigatus, no se produce sin inmunosupresión severa | Consumo de carne contaminada e infección con huevos de tenia Taenia solium; causa quistes en el cerebro | |
| Clínica | Cambio de personalidad, sensaciones de parálisis, trastornos de sensibilidad, deficiencias visuales (toxoplasmosis-coriorenitis), trastornos del habla, convulsiones epilépticas y dolores de cabeza | Meningoencefalitis con dolores de cabeza, fiebre y trastornos de vigilancia, déficits neurológicos focales como parálisis, trastornos de sensibilidad y deficiencias visuales | Dependiendo de la ubicación de la manifestación, aflicción frecuente de los pulmones y los senos paranasales: disnea, hemoptisis, sinusitis, infiltración pulmonar y asma bronquial | Dependiendo de la ubicación de los quistes: a menudo convulsiones epilépticas | |
| Diagnóstico | Imagen: lesiones acumuladas de agentes de contraste circulares múltiples
Laboratorio: anticuerpos para toxoplasmosis |
Imagen: resonancia magnética discreta, detección de gérmenes en espécimen de colmillo, con PCR, cultivos, detección de antígenos positivos en sangre y LCR | Imagen: absceso en el cerebro, laboratorio de infartos isquémicos y hemorrágicos: Antígeno de Aspergillus en sangre y LCR, cultivos y PCR, detección histológica en material de biopsia | Imágenes: detección de quistes cerebrales y detección de la cabeza del gusano (scolex) Laboratorio: La eosinofilia intermitente es frecuente. | |
| Terapia | Sulfadiazina o clindamicina y pirimetamina durante al menos 4 semanas, luego dosis reducida durante 6 meses | Anfotericina B y fluconazol durante 6 semanas, luego terapia de continuación con fluconazol | Voriconazol pronóstico: La tasa de mortalidad es alta en la aspergilosis invasiva del SNC. | Prazicuantel (estacionario debido a la formación de edema); quirúrgico, si los quistes son operables | |
La infección oportunista en pacientes con VIH/SIDA
La inmunosupresión en pacientes con SIDA conduce a varias enfermedades que se manifiestan en el SNC. En la mayoría de los casos, el diagnóstico del SIDA se hace sobre la base de las llamadas enfermedades que definen el SIDA. Ocurren si las células CD4 caen a ciertos niveles.
- naftalenos clorados: toxoplasmosis (a < 100/µL)
- naftalenos clorados primarios: los linfomas (sin límite)
- Cerebral infecciones por Cryptococcus (en < 100/µL)
- SNC: la tuberculosis (sin límite)
- CMV: encefalitis (en < 50/µL)
- PML (en < 250/µL)
Estudio para la escuela de medicina y juntas con Lecturio.
- USMLE Step 1
- USMLE Step 2
- COMLEX Level 1
- COMLEX Level 2
- ENARM
- NEET