Cerebellite acuta fulminante: una condizione sotto-diagnosticata? / Anales de Pediatría
La cerebellite acuta (AC) è una sindrome infiammatoria che causa disfunzione cerebellare acuta (atassia, nistagmo o dismetria) spesso in associazione con febbre, mal di testa, nausea e alterazione della coscienza.1,2 Di solito si verifica nel contesto dell’infezione o dopo l’infezione o la vaccinazione, anche se ci sono casi in cui non viene identificato un trigger.3-5
Per consenso, l’atassia cerebellare è definita come casi con neuroimaging normale, mentre l’AC è definito come casi che presentano anomalie di imaging,3 e la risonanza magnetica (MRI) è il gold standard della diagnosi. La tomografia computerizzata (CT) può essere utile durante la fase acuta per escludere altre eziologie e per rilevare lo sviluppo di idrocefalo acuto o grave compressione del tronco cerebrale.
La cerebellite acuta è un processo raro e la sua diagnosi è impegnativa, poiché la sua presentazione e il suo decorso sono ampiamente eterogenei. Un intervento precoce è essenziale per ottimizzare i risultati, pertanto questa malattia deve essere sospettata nei pazienti con sintomi indicativi di coinvolgimento della fossa posteriore.
L’infiammazione cerebellare può portare alla compressione del tronco cerebrale e causare alterazioni del livello di coscienza che possono mascherare le manifestazioni iniziali di coinvolgimento cerebellare, in quanto i pazienti possono anche presentare coma e disfunzione autonomica. Questa presentazione, in cui i sintomi di pressione intracranica aumentata (RICP) predominano sui sintomi cerebellari e associati a infiammazione significativa, è nota come cerebellite acuta fulminante1 e deve essere considerata nella diagnosi differenziale dei pazienti con RICP di insorgenza improvvisa.1 Questa forma di malattia comporta un aumentato rischio di sequele permanenti e persino di morte.1,4,6
A causa della variabile storia naturale della cerebellite acuta, la sua gestione deve essere individualizzata.4 Nei casi lievi senza progressione clinica o risultati di neuroimaging indicativi di un decorso fulminante, può essere sufficiente un approccio conservativo con un attento monitoraggio. Nei casi da moderati a gravi, i farmaci steroidei sono il trattamento di prima linea per ridurre l’effetto di massa dell’infiammazione e il posizionamento di un drenaggio ventricolare esterno (EVD) può essere necessario per gestire l’idrocefalo.
Presentiamo ora i casi di 3 pazienti di età compresa tra 7 e 12 anni che hanno ricevuto una diagnosi di AC, nessuno dei quali aveva una storia personale o familiare di interesse.
Il primo paziente ha chiesto assistenza a causa di vomito e malessere e si è presentato all’arrivo con sindrome vasovagale, con alterato livello di coscienza, ipotonia e compromissione neurologica. È stata eseguita una TAC cranica e le immagini hanno mostrato ipodensità nella regione sottocorticale dell’emisfero cerebellare sinistro (Fig. 1 BIS). Il paziente è stato ricoverato in terapia intensiva e una risonanza magnetica cranica è stata ordinata per effettuare la diagnosi differenziale tra lesione ischemica della fossa posteriore, encefalite e AC (Fig. 1B), mentre il paziente è rimasto sotto monitoraggio continuo (inclusa la pressione intracranica) e ha iniziato il trattamento con aciclovir e terapia antipiastrinica e steroidea. A 12h dall’ammissione, il paziente ha sviluppato una pressione intracranica aumentata e anisocoria, che ha portato all’esecuzione di una TAC cranica. Sulla base dei risultati della scansione, abbiamo deciso di eseguire una craniectomia decompressiva con posizionamento di un EVD, che ha raggiunto la stabilizzazione. Il paziente ha successivamente iniziato la riabilitazione e ha mostrato un miglioramento neurologico, sebbene le sequele fossero ancora presenti alla valutazione di follow-up di 4 mesi, tra cui disartria, ipotonia, incapacità di stare in piedi ed emiparesi destra. La risonanza magnetica cranica di follow-up ha rivelato che l’effetto di massa si era risolto, ma anche un’atrofia cerebellare significativa.
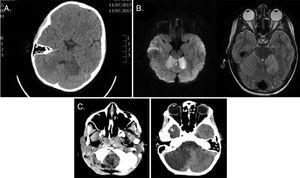
(A) Scansione TC cranica, piano assiale: ipodensità subcorticale nell’emisfero cerebellare sinistro con aspetto non specifico. (B) RM testa, vista assiale ponderata T2: iperintensità in entrambi gli emisferi cerebellari con diffusione limitata e aumento corticale dopo somministrazione di contrasto. (C) Scansione TC cranica, piano assiale: evidenza di progressione dell’ischemia cerebellare associata a gonfiore ed effetto di massa e con discesa delle tonsille cerebellari al forame magnum e ventricolo sopratentoriale sollevato.
Il secondo e il terzo paziente hanno entrambi cercato cure per mal di testa della durata di circa una settimana che si era intensificata, interferendo con le attività quotidiane e disturbando il sonno e accompagnata da vomito. I risultati dell ” esame fisico e la TAC erano normali in entrambi, ed entrambi sono stati ricoverati in ospedale per analgesia. A causa della mancanza di risposta, sono stati sottoposti a valutazione mediante risonanza magnetica cranica (Fig. 2), che ha portato alla diagnosi di AC. La gestione dell’AC consisteva nel monitoraggio e nella terapia steroidea. I pazienti hanno risposto bene, con un miglioramento dei sintomi e senza complicazioni, quindi sono stati dimessi con una prescrizione per un corso di riduzione degli steroidi. Non sono state riscontrate sequele nelle valutazioni di follow-up. La risonanza magnetica di follow-up ha confermato la risoluzione dell’effetto di massa.
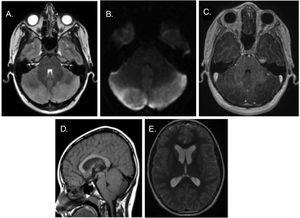
RM testa. (A) Piano assiale ponderato T2: iperintensità e gonfiore in entrambi gli emisferi cerebellari. B) Diffusione limitata generalizzata. C) Vista assiale ponderata per T1: assenza di miglioramento dopo somministrazione di contrasto al gadolinio. D) Vista sagittale ponderata per T1: discesa delle tonsille cerebellari nel forame magnum, spostamento anteriore del tronco cerebrale e lieve compressione caudale dell’acquedotto cerebrale e del quarto ventricolo. (E) Dilatazione ventricolare secondaria sopratentoriale.
Nei 3 casi descritti qui, i sintomi associati a RICP hanno dominato la presentazione (mal di testa e vomito). Il metodo utilizzato per la diagnosi era la risonanza magnetica. Non abbiamo identificato una probabile eziologia in ogni caso tranne il primo, in cui l’enterovirus è stato isolato da 2 campioni di feci. L’approccio alla gestione della CA era la terapia steroidea ad alte dosi in tutti i pazienti.
In conclusione, l’AC fulminante richiede un trattamento medico urgente e talvolta un intervento chirurgico. Pertanto, è importante che i medici siano a conoscenza di questa malattia in modo che possano sospettarlo ed eseguire una risonanza magnetica urgente per la diagnosi, che consente l’inizio precoce del trattamento.