Kalte Pannikulitis: Verzögerter Beginn bei Erwachsenen
Die Pannikulitiden können sowohl für Dermatologen als auch für Dermatopathologen eine komplexe dermatologische Einheit sein. Die Anamnese, die klinische Untersuchung und die Histologie müssen korreliert werden, um zu einer Differentialdiagnose zu gelangen, die letztendlich eine Diagnose für die subkutanen Läsionen liefert. Pannikulitis ist eine Entzündung des subkutanen Fettgewebes und kann mit systemischen Erkrankungen in Verbindung gebracht werden. Laut Peters und Su, 1 “Anatomische Lage der Läsionen, Vorhandensein oder Fehlen von Ulzerationen, Auftreten von Lipoatrophie, Traumaanamnese, Assoziation mit immunologischen oder metabolischen Störungen, und Alter des Patienten sind wichtige klinische Daten, die in Verbindung mit den mikroskopischen Merkmalen zu berücksichtigen sind.” Die histologischen Unterschiede der Panniculitiden können subtil sein, da sie alle septale und lobuläre Komponenten enthalten, aber man ist in der Regel dominanter bei der Diagnose zusammen mit den klinischen Befunden.2
Kalte Pannikulitis ist eine Form der traumatischen Pannikulitis. Wir präsentieren einen einzigartigen Fall dieser Erkrankung, der durch die Verwendung einer Kältetherapieeinheit nach einer Operation zur Schmerzlinderung verursacht wurde.
Fallbericht
Eine 37-jährige Frau wurde 15 Tage nach arthroskopischer Reparatur eines oberen Labrum anterior posterior Risses in der linken Schulter mit einem einzigen Nahtanker zu einem routinemäßigen postoperativen Besuch vorgestellt. Der Patient berichtete von einem Hautausschlag, der sich 10 Tage postoperativ am linken Oberarm entwickelt hatte. Der Ausschlag begann als rote Punkte, die allmählich größer, schmerzhaft und warm anfühlten. Der Ausschlag breitete sich nirgendwo anders auf dem Körper der Patientin aus, und sie leugnete Fieber, Schüttelfrost und Pruritus. Sie hatte versucht, Diphenhydramin ohne Erleichterung zu verwenden. Das einzige neue Medikament, das der Patient vor dem Ausbruch begonnen hatte, war Oxycodon, das unmittelbar nach der Operation eingeleitet wurde. Vor der Operation wurde die gesamte linke obere Extremität einschließlich der Schulter mit einem präoperativen chirurgischen Hautantiseptikum präpariert. Zum Zeitpunkt der Präsentation gab es keine sichtbaren Anzeichen des Antiseptikums auf der Haut. Die Patientin berichtete, dass sie seit der Operation jede Nacht 1 Stunde lang eine Kältetherapieeinheit am linken Oberarm über ihrer Kleidung angebracht hatte. Die Kältetherapieeinheit wird häufig verwendet, um postoperative Schmerzen, Schwellungen, Entzündungen und Betäubungsmittel nach chirurgischen Eingriffen zu lindern.
Die körperliche Untersuchung ergab mehrere gut definierte, erythematöse, zarte, verhärtete, warme Knötchen an der lateralen Seite des linken Oberarms (Abbildung 1). Es wurden keine anderen Eruptionsbereiche am Körper festgestellt, und es gab keine Schwellung des linken Ellenbogens, des Unterarms, des Handgelenks oder der Hand. Die linke obere Extremität zeigte ein intaktes Gefühl, eine schnelle Kapillarfüllung und einen tastbaren radialen Puls. Ihr Gewicht betrug 230,1 Pfund mit einem Body-Mass-Index von 35.
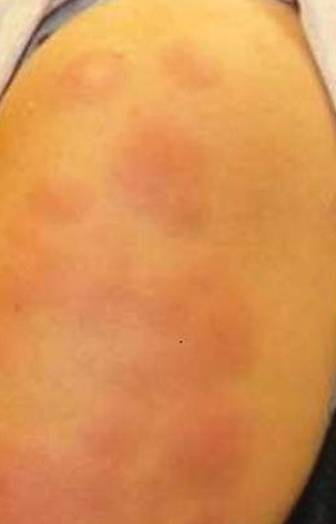
Abbildung 1. Mehrere gut definierte, erythematöse, zarte, verhärtete Knötchen an der lateralen Seite des linken Oberarms.
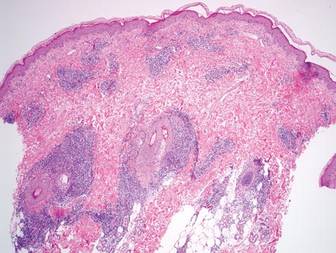
Abbildung 2. Die Stanzbiopsie zeigte ein oberflächliches und tiefes perivaskuläres und periadnexales lymphoides Infiltrat mit Beteiligung der Subkutis (H& E, ursprüngliche Vergrößerung × 40).
Eine 5-mm-Stanzbiopsie aus einem Knoten am linken Oberarm wurde durchgeführt, und die Pathologie zeigte vakuoläre Grenzflächenveränderungen mit fleckiger Parakeratose, Spongiose und Dyskeratose bei Färbung mit Hämatoxylin und Eosin. Pandermales und subkutanes perivaskuläres, periadnexales und mildes interstitielles lymphohistiozytisches Infiltrat mit gelegentlichen Neutrophilen und Eosinophilen wurde festgestellt (Abbildung 2). Die Entzündung erstreckte sich auf das subkutane Fett, an dem sowohl Septen als auch Läppchen mit einer primär lobulären Verteilung beteiligt waren.
Eine klinische und pathologische Korrelation war erforderlich, um zu einer endgültigen Diagnose einer kalten Pannikulitis zu gelangen. Die epidermalen und dermalen Veränderungen stimmten mit einer Beleidigung vom Typ Pernio oder Frostbeulen überein, und die septale und lobuläre Pannikulitis war ein Hinweis auf eine kalte Pannikulitis. Dem Patienten wurde geraten, die Verwendung des Kältetherapiegeräts sowie jede andere Form der Vereisung der linken Schulter oder des Arms einzustellen. Sie setzte das Oxycodon zur Schmerzkontrolle fort. Vier Wochen postoperativ blieb nur die Desquamation, wo die Knötchen zuvor erschienen waren, die sich schließlich auch auflöste.
Kommentar
Säuglinge und Kleinkinder sind anfälliger für kalte Pannikulitis als Erwachsene. In ihrem Review von 2008 fanden Quesada-Cortés et al3 den ersten Bericht über kalte Pannikulitis von Hochsinger im Jahr 1902 in einer deutschen pädiatrischen Zeitschrift, gefolgt von Berichten von Lemez im Jahr 1928 und Haxthausen im Jahr 1941, die später ähnliche Fälle bei Säuglingen beschrieben. Erwachsene Fälle wurden erst 1963 von Solomon und Beerman4 und dann 1980 von Beacham et al.5
Zu den Ätiologien für Kinder gehörten Eis am Stiel, Eisbeutel, die auf das Gesicht aufgetragen wurden, um die supraventrikuläre Tachykardie oder die unteren Extremitäten nach Impfungen zu kontrollieren, und Kälte.6 Die chemische Zusammensetzung des Fettgewebes spielt bei pädiatrischen Patienten eine Rolle. Laut Quesada-Cortés et al.ist 3 subkutanes Fett bei Neugeborenen reich an gesättigten Ölen wie Palmitin- und Stearinsäuren, die einen höheren Erstarrungspunkt aufweisen. Eine kleine Abnahme der Temperatur eines Säuglings kann zur Kristallisation von Fett führen. Das subkutane Fett neigt dazu, mit zunehmendem Alter mit mehr Ölsäure ungesättigter zu werden, und die Erstarrungstemperatur nimmt ab.7