infekcje bakteryjne, wirusowe i grzybicze ośrodkowego układu nerwowego
Obraz: “półpasiec” Fisle. Licencja: CC BY 3.0
- badanie Złotego płynu mózgowo-rdzeniowego
- wprowadzenie
- przegląd typowych wyników CSF w zakażeniach OUN
- Zakażenia bakteryjne ośrodkowego układu nerwowego
- ostre bakteryjne zapalenie opon mózgowo-rdzeniowych
- cechy meningokokowego zapalenia opon mózgowo-rdzeniowych
- gruźlicze zapalenie opon mózgowo-rdzeniowych
- ropnie mózgu
- Neuroborelioza
- zakażenia wirusowe OUN
- opryszczkowe zapalenie mózgu
- wirusowe zapalenie opon mózgowo-rdzeniowych
- półpasiec: półpasiec
- wczesne letnie zapalenie opon mózgowo—rdzeniowych (ESME)
- postępująca wieloogniskowa leukoencefalopatia (PML)
- zakażenie wirusem cytomegalii (CMV)
- pierwotniakowe i grzybicze zakażenia OUN: Przegląd faktów
- zakażenie oportunistyczne u pacjentów z HIV / AIDS
badanie Złotego płynu mózgowo-rdzeniowego
Zdjęcie: ‘znieczulenie rdzeniowe’ autorstwa Mrarifnajafova. Licencja: CC BY 3.0.
wprowadzenie
zapalenie opon mózgowo-rdzeniowych definiuje się jako zakażenie i zapalenie pachymeningów.
różne rodzaje zapalenia opon mózgowych można sklasyfikować na podstawie przyczyny zakażenia:
- bakteryjne zapalenie opon mózgowych: jest to najczęstsza przyczyna zapalenia opon mózgowych. Jest to powszechna choroba w krajach rozwijających się.
- wirusowe przyczyny zakażeń OUN: obejmuje to wirusy opryszczki i ospy wietrznej. Zapalenie mózgu jest również spowodowane przez wirusy.
- przyczyny pasożytnicze: są one bardzo rzadkie ze względu na wysokie standardy higieny. Były one związane z immunosupresją.
głównym powodem klasyfikacji według etiologii jest:
- rozróżnić klasy patogenów i w ten sposób określić dokładne podejście terapeutyczne; i
- aby łatwiej zdiagnozować zapalenie opon mózgowych w przyszłości.
leczenie antybiotykami powinno być rozważane tylko w przypadku podejrzenia bakteryjnego zakażenia ośrodkowego układu nerwowego (OUN)!
złotym standardem w diagnostyce zapalenia opon mózgowo-rdzeniowych jest punkcja lędźwiowa z badaniem płynu mózgowo-rdzeniowego (CSF) dla pewnych parametrów. W ramach wspólnych ram strategicznych analizowane są następujące aspekty:
- liczba komórek i różnicowanie komórek
- glukoza i białko
- wykrywanie patogenów mikrobiologicznych: bezpośrednie wykrywanie patogenów za pomocą mikroskopii, reakcja łańcuchowa polimerazy (PCR), wykrywanie i uprawa antygenów oraz pośrednie wykrywanie patogenów z dooponową produkcją przeciwciał przeciwko patogenom
przegląd typowych wyników CSF w zakażeniach OUN
| komórki | białko | glukoza | Mleczan | |
| bakteryjne zapalenie opon mózgowo-rdzeniowych | często > 1000 komórek / µL, dominująco granulocytarne | (100-200 mg/dL) | ↓ stosunek glukozy w płynie mózgowo-rdzeniowym do surowicy < 0.3 | |
| gruźlicze zapalenie opon mózgowo-rdzeniowych | 50-400 komórek/µL, najpierw granulocyty, później limfocyty i monocyty | (100-500 mg/dL) | ↓ CSF/stężenie glukozy w surowicy < 0.5 | |
| wirusowe zapalenie opon mózgowych | < 1,000 komórki / µL, dominująco limfocytowe | (np. 50-150 mg / dL) | ↔ | normalny |
|
stosunek stężenia glukozy w płynie mózgowo-rdzeniowym do stężenia glukozy we krwi |
||||
tabela: A. Bender et al. (2013). Mediscript Neurology. Elsevier. s. 191, Tab. 7.2.
Zakażenia bakteryjne ośrodkowego układu nerwowego
ostre bakteryjne zapalenie opon mózgowo-rdzeniowych
Epidemiologia bakteryjnego zapalenia opon mózgowo-rdzeniowych
w ostrym bakteryjnym zapaleniu opon mózgowo-rdzeniowych dochodzi do zakażenia opon mózgowo-rdzeniowych i jamy podpajęczynówkowej. W Europie częstość występowania wynosi 2-6 przypadków na 100 000 osób. Choroba jest znacznie częstsza w pasie meningismus w subsaharyjskich regionach Afryki. Empiric antibiotic therapy is administered based on the age-specific pathogens associated with the disease.
- Newborns: Enterobacteriaceae, Streptococcus pneumoniae, Listeria monocytogenes ⇒ Therapy: cefuroxime and ampicillin
- Children: Streptococcus pneumoniae, Neisseria meningitidis ⇒ Therapy: ceftriaxone
- Adults: Streptococcus pneumoniae, Neisseria meningitidis, Listeria monocytogenes (in > 50-year-olds) ⇒ Therapy: ceftriaxone and ampicillin
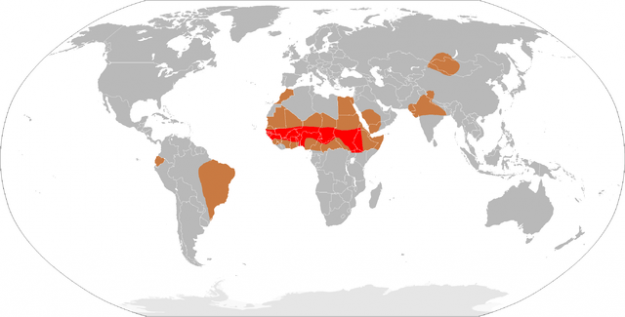
Image: Demografia meningokokowego zapalenia opon mózgowo-rdzeniowych. Licencja: Public domain.
obraz kliniczny bakteryjnego zapalenia opon mózgowo-rdzeniowych
główne objawy: ból głowy, sztywność karku, gorączka i zmniejszenie czujności (objawy nie zawsze występują w tym połączeniu!)
ponadto u pacjentów często występują następujące objawy: nudności, wymioty, zawroty głowy i światłowstręt. U jednej trzeciej pacjentów występują ogniskowe deficyty neurologiczne, takie jak porażenie nerwów czaszkowych (głównie nerwów czaszkowych 3 i 6), upośledzenie wrażliwości i zaburzenia mowy; jedna dziesiąta występuje również z uszkodzeniem nerwu czaszkowego. Objawy kerninga i Brudzińskiego mogą być pozytywne (patrz artykuł o badaniu neurologicznym). W zakażeniach Neisserią możliwe jest krwawienie skóry w kontekście zespołu Waterhouse ‘ a-Friderichsena.
rozpoznanie bakteryjnego zapalenia opon mózgowo-rdzeniowych
badanie płynu mózgowo-rdzeniowego: rozpoznanie opiera się na badaniu płynu mózgowo-rdzeniowego. Patogeny w płynie mózgowo-rdzeniowym można wykryć za pomocą plamy gramowej, kultur płynu mózgowo-rdzeniowego, szybkich testów antygenowych, PCR i kultur krwi. Przypadki ostrego bakteryjnego zapalenia opon mózgowo-rdzeniowych przedstawiają następujący obraz (przed leczeniem):
- ponad 1000 komórek/µL, dominują granulocyty
- białka i albuminy
- glukoza↓, stosunek CSF do glukozy w surowicy < 0.3
- Mleczan
krew: morfologia różnicowa krwi wykazuje głównie leukocytozę z przesunięciem w lewo, białkiem C-reaktywnym (CRP) i prokalcytoniną .
obrazowanie: tomografia komputerowa czaszki ujawnia następujące:
- objawy podwyższonego ciśnienia czaszkowego w wyniku rozproszonego obrzęku mózgu lub wodogłowia
- zmiany gęstości spowodowane nagromadzeniem ropni w komorach
- ropnie
- ogniska zapalne w zatok przynosowych i wyrostku sutkowym
leczenie bakteryjnego zapalenia opon mózgowo-rdzeniowych
ważne: antybiotykoterapia powinna rozpocząć się jak najszybciej! Antybiotykoterapię należy—jeśli to możliwe-rozpocząć w ciągu 60 minut po hospitalizacji.
oczekiwanie na badania prowadzi do gorszego rokowania, dlatego przed ostatecznym wykryciem patogenu rozpoczyna się antybiotykoterapię zgodnie z patogenami specyficznymi dla wieku związanymi z chorobą (Patrz Epidemiologia powyżej). Po wykryciu patogenu można dostosować antybiotykoterapię. Oczywiście przed rozpoczęciem antybiotykoterapii należy pobrać Posiew krwi!
w przypadku osób dorosłych z pneumokokowym zapaleniem opon mózgowo-rdzeniowych obecnie (stan na 2019 r.) sugeruje się leczenie uzupełniające deksametazonem. Badania wykazują zmniejszoną śmiertelność, jak również zmniejszenie działań niepożądanych, takich jak upośledzenie słuchu.
rokowanie bakteryjnego zapalenia opon mózgowo-rdzeniowych
bakteryjne zapalenie opon mózgowo-rdzeniowych wiąże się z wysoką śmiertelnością. Dwadzieścia procent wszystkich pacjentów umiera na infekcje wywołane przez patogeny Pneumococci i Listeria. W ostrym bakteryjnym zapaleniu opon mózgowo-rdzeniowych wywołanym przez S. aureus śmiertelność może wynosić nawet 20-40%. Możliwe działania niepożądane to m.in. upośledzenie słuchu, deficyty neuropsychologiczne, niedowład połowiczy, napady padaczkowe i porażenie nerwów czaszkowych.
cechy meningokokowego zapalenia opon mózgowo-rdzeniowych
N. meningitidis jest przenoszone przez zakażenie kroplami. W podejrzanych przypadkach pacjenci muszą być izolowani do 24 godzin po rozpoczęciu antybiotykoterapii. Osoby, które miały kontakt z zakażonymi pacjentami, powinny otrzymywać profilaktykę po ekspozycji obejmującą ryfampicynę i cyprofloksacynę (lub ceftriakson).
meningokokowe zapalenie opon mózgowo-rdzeniowych podlega obowiązkowemu zgłoszeniu w Departamencie Zdrowia Publicznego.
gruźlicze zapalenie opon mózgowo-rdzeniowych
Epidemiologia gruźliczego zapalenia opon mózgowo-rdzeniowych
patogenami odpowiedzialnymi za gruźlicze zapalenie opon mózgowo-rdzeniowych są Mycobacterium tuberculosis complex. Ta podostra lub przewlekle postępująca choroba często przedstawia się jako podstawowe zapalenie opon mózgowo-rdzeniowych (reakcja zakaźna jest zogniskowana do podstawowych obszarów mózgu, zwłaszcza pnia mózgu).
statystyki aktywnej gruźlicy:
- gruźlica jest jedną z dziesięciu największych przyczyn zgonów na świecie.
- w 2018 r.około 10 milionów ludzi zostało dotkniętych gruźlicą.
Prezentacja kliniczna gruźliczego zapalenia opon mózgowo-rdzeniowych
objawy kliniczne gruźliczego zapalenia opon mózgowo-rdzeniowych to przede wszystkim gorączka, meningismus, bóle głowy, nudności i wymioty. U 50% pacjentów występują porażenia nerwów czaszkowych, zaburzenia czujności i zespoły splątania. Jeśli wystąpi zapalenie mózgu lub gruźlica, możliwe są również napady padaczkowe.
rozpoznanie gruźliczego zapalenia opon mózgowo-rdzeniowych
badanie płynu mózgowo-rdzeniowego: pleocytoza z 50-400 komórek / µL, białko, glukoza ↓ (stosunek płynu mózgowo-rdzeniowego do stężenia glukozy w surowicy < 0, 5) i mleczan .
testy uwalniania interferonu-γ: Testy te mierzą uwalnianie interferonu-γ przez limfocyty T po stymulacji przez antygeny specyficzne dla gruźlicy.
Mikrobiologia: gdy wykrywanie patogenu w płynie mózgowo-rdzeniowym jest wykonywane za pomocą plam Ziehla-Neelsena, plam Auraminowych, PCR i kultur, można znaleźć pręty kwasoodporne. Nie należy czekać do ostatecznego wykrycia patogenu przed rozpoczęciem terapii (jak w przypadku ostrego bakteryjnego zapalenia opon mózgowych)!
obrazowanie: zmiany mózgowe w gruźlicy są często widoczne w obrazowaniu metodą rezonansu magnetycznego (MRI) lub tomografii komputerowej (CT).
- wodogłowie
- nagromadzenie podstawowego środka kontrastowego
- masy gruźlicy OUN
- niedokrwienny zawał w przypadkach towarzyszącego zapalenia naczyń
leczenie gruźliczego zapalenia opon mózgowo-rdzeniowych
leki przeciwgruźlicze podaje się w następujących fazach:
Faza intensywna:
jest to czterokrotna kombinacja stosowana jako standardowe leczenie, która obejmuje izoniazyd, ryfampicynę, pirazynamid i etambutol. Leki są podawane pod bezpośrednim nadzorem pod kątem zgodności.
Deksametazon podaje się przed lub w skojarzeniu z dawką początkową. Wykazano, że zmniejsza śmiertelność, jeśli jest prawidłowo podawany zgodnie z wytycznymi.
Faza kontynuacji:
ryfampicyna i izoniazyd są kontynuowane przez kolejne 6 miesięcy, a wyleczenie musi zostać potwierdzone przed odstawieniem leków.
| Medication | Duration of application | Side effects |
| Isoniazid | 2 months initially and an additional 10 months (stabilization phase) | Hepatotoxicity, polyneuropathy (prophylaxis pyridoxine) |
| Rifampicin | 2 months initially and an additional 10 months (stabilization phase) | Hepatotoxicity |
| Pyrazinamide | 2 months initially | Hepatotoxicity |
| Ethambutol | 2 months początkowo | zaburzenia widzenia (konieczna jest regularna kontrola okulistyczna) |
| streptomycyna | 2 miesiące początkowo | ototoksyczność |
rokowanie gruźliczego zapalenia opon mózgowo-rdzeniowych
jeśli nie stosuje się antybiotykoterapii, gruźlicze zapalenie opon mózgowo-rdzeniowych może być śmiertelne. W przypadku zastosowania odpowiedniego leczenia śmiertelność zmniejsza się o około 20%. U około 30% chorych występują objawy towarzyszące, takie jak wodogłowie, organiczny zespół mózgu, porażenie nerwów czaszkowych, ataksja i napady padaczkowe.
ropnie mózgu
etiologia ropni mózgu
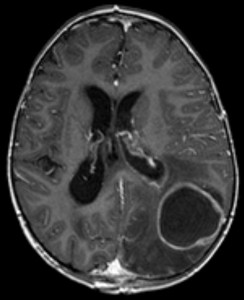
Image: ‘Brain abscess imaging’ by Hellerhoff. Licencja: CC BY-SA 3.0.
ropień mózgu jest bakteryjną infekcją mózgu.
ropnie mózgu mogą tworzyć się na wiele sposobów: poprzez transmisję ognisk opon mózgowo-rdzeniowych, poprzez transmisję hematogenną i poprzez przyczyny jatrogenne podczas interwencji chirurgicznych. Patogeny odpowiedzialne są głównie paciorkowce, beztlenowce, Gram-ujemne enterobakterie, Pseudomonas i S. aureus. Grzyby i pasożyty mogą być również odpowiedzialne za ropnie związane z niedoborem odporności.
Prezentacja kliniczna ropni mózgu
istnieje wiele różnych objawów, które mogą rozwinąć się w ciągu dni lub tygodni. Należą do nich następujące:
- ból głowy
- gorączka
- nudności i wymioty
- napady padaczkowe
- badanie neurologiczne: zaburzenia czujności i meningismus
Diagnostyka ropni mózgu
Laboratorium, Mikrobiologia i procedury obrazowania: wśród parametrów laboratoryjnych, CRP jest głównie zwiększona. Badanie płynu mózgowo-rdzeniowego nie jest konieczne, ponieważ wyniki są zbyt niejasne. Niezwykle ważne jest zbadanie materiału ropnia poprzez uprawę bakteryjną, PCR i testy na grzyby i mykobakterie.
leczenie ropni mózgu
| trzy filary terapii ropnia mózgu | ||
| chirurgiczne usunięcie ropni
komputerowa tomografia osiowa (CAT)/aspiracja stereotaktyczna sterowana MRI cel: zmniejszenie masy i przyrostu materiału do diagnostyki mikrobiologicznej w razie potrzeby wycięcie ciał obcych i podział ropni |
antybiotyki ogólnoustrojowe
przed wykryciem patogenu, empiryczna terapia trzykrotna:
⇒ korekta zgodnie z antybiogramem |
eliminacja ognisk zakaźnych
dokładne poszukiwanie ogniska (czy ognisko znajduje się dystalnie?) z chirurgiczną eliminacją w razie potrzeby |
rokowanie ropni mózgu
przy odpowiednim czasie i odpowiedniej terapii śmiertelność wynosi < 10%.
Neuroborelioza
Epidemiologia neuroboreliozy
Neuroborelioza jest wywoływana przez bakterię Borrelia burgdorferi, która jest przenoszona przez kleszcze. Częstość występowania tej choroby wynosi 50-100 przypadków na 100 000 osób. Regionalne rozprzestrzenianie się zakażonych kleszczy jest bardzo różne i należy wziąć pod uwagę w diagnostyce.
cechy kliniczne neuroboreliozy
objawy neuroboreliozy zwykle przebiegają w trzech etapach:
Etap 1: Powstawanie rumienia migrans—okrężnie ograniczone zaczerwienienie skóry, które najczęściej rozwija się około 2 tygodnie po ukąszeniu kleszcza. Tylko połowa pacjentów, którzy osiągnęli stadium 2 obecny z rumieniem migrans.
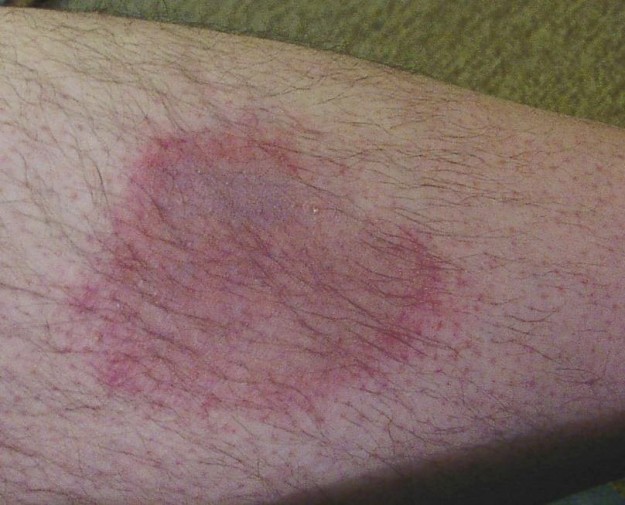
Obraz: “rumień motyl na dolnej części nogi mężczyzny” autorstwa Hellerhoffa. Licencja: CC BY 2.0.
Etap 2: Zapalenie opon mózgowo-rdzeniowych—piekący, ból korzeniowy (zespół Bannwartha), częściowo porażenie korzeniowe i porażenie nerwu twarzowego. Możliwe jest również wspólne zaangażowanie, zapalenie mięśnia sercowego, zapalenie osierdzia i limfadenoza cutis benigna.
Etap 3: wykrywanie przeciwciał przeciwko B. burgdorferi w teście immunologicznym enzymu. Wykrywanie przeciwciał musi nastąpić zarówno w surowicy, jak i w płynie mózgowo-rdzeniowym. Przeciwciała nie nadają się do oceny terapii. Przeciwciała mogą krążyć w płynie mózgowo-rdzeniowym w ciągu miesięcy do lat po udanej terapii antybiotykowej.
leczenie neuroboreliozy
rumień migrans jest leczony doustną 14-dniową antybiotykoterapią amoksycyliną, cefuroksymem, doksycykliną lub penicyliną. Jeśli neuroborelioza osiągnęła stadium 2. lub 3., leczenie doustne powinno być prowadzone z doksycykliną przez 14 dni. Alternatywą jest dożylne (IV) leczenie ceftriaksonem, cefotaksym lub penicyliną.
profilaktyka neuroboreliozy
jeśli kleszcz zostanie usunięty w ciągu pierwszych 12 godzin po ukąszeniu, ryzyko zakażenia borrelią zmniejsza się. Nie ma szczepień przeciwko borrelii.
zakażenia wirusowe OUN
najczęstszymi wirusami powodującymi zakażenie OUN są wirus opryszczki pospolitej (HSV), wirus półpaśca (VZV), ludzki wirus niedoboru odporności (HIV), wirus Epsteina-Barra (EBV) i enterowirusy.
opryszczkowe zapalenie mózgu
Epidemiologia opryszczkowego zapalenia mózgu
opryszczkowe zapalenie mózgu jest rzadką chorobą, ale ma szybki początek i rozwija się bardzo szybko. Występuje, gdy wirus opryszczki pospolitej wchodzi do mózgu. Częstość występowania tej choroby wynosi 1 na 250 000 osób.
cechy kliniczne opryszczkowego zapalenia mózgu
oprócz możliwej afazji, ataksji, niedowładu połowiczego, porażenia nerwów czaszkowych i deficytów pola widzenia, są to najczęstsze objawy kardynalne opryszczkowego zapalenia mózgu:
- wysoka gorączka
- ból głowy
- zmiany osobowości
- napady padaczkowe u 60% pacjentów
- brak meningismus
rozpoznanie opryszczkowego zapalenia mózgu
CSF: Wyniki badania w płynie mózgowo-rdzeniowym wykazują głównie typowy schemat pleocytozy limfomonocytarnej, zwiększenie stężenia białka i albumin oraz niezmniejszenie stężenia glukozy (patrz powyższa tabela dotycząca typowych wyników badania w płynie mózgowo-rdzeniowym u bakterii i wirusów).
Mikrobiologia: DNA wirusa opryszczki pospolitej (HSV) wykrywa się w płynie mózgowo-rdzeniowym przy użyciu testu PCR.
procedury obrazowania i EEG: w większości przypadków dotyczy to płata skroniowego. Martwica i krwotoki są typowymi objawami. Elektroencefalogram (EEG) często wykazuje spowolnienie czasowe.
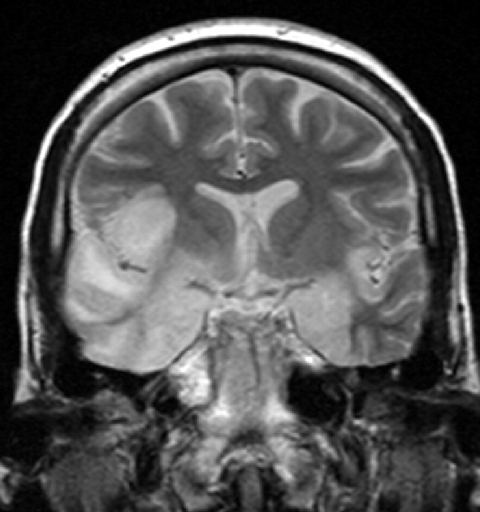
Zdjęcie:’ Herpes simplex encephalitis ‘ autorstwa Dr. Laughlin Dawes. Licencja: CC BY 3.0.
leczenie i rokowanie opryszczkowego zapalenia mózgu
leczenie polega na dożylnym wstrzyknięciu acyklowiru pięć razy dziennie przez 14 dni. Pomimo terminowej terapii, 20% wszystkich przypadków powoduje śmierć. Większość ocalałych cierpi na choroby wtórne.
wirusowe zapalenie opon mózgowo-rdzeniowych
Epidemiologia wirusowego zapalenia opon mózgowo-rdzeniowych
częstość występowania wirusowego zapalenia opon mózgowo-rdzeniowych wynosi 6-10 na 100 000 osób. Enterowirusy są najczęstszymi patogenami sprawczymi, stanowiąc około 85% wszystkich przypadków wirusowego zapalenia opon mózgowych. Wirus opryszczki-6 (HHV-6), VZV, wirusy odry, wirusy świnki i EBV powinny być również związane z wirusowym zapaleniem opon mózgowo-rdzeniowych.
cechy kliniczne wirusowego zapalenia opon mózgowo-rdzeniowych
wirusowe zapalenie opon mózgowo-rdzeniowych powoduje typowy obraz choroby opon mózgowo-rdzeniowych: gorączkę, sztywność karku i ból głowy. Często pacjenci wykazują również objawy grypopodobne.
Diagnostyka i leczenie wirusowego zapalenia opon mózgowo-rdzeniowych
wyniki badania w płynie mózgowo-rdzeniowym pokazują typowy obraz wirusów, z podwyższonym poziomem białka i nie obniżonym poziomem glukozy. Do analizy mikrobiologicznej stosuje się PCR i pośrednie wykrywanie patogenów serologicznych.
jeśli wirusowe zapalenie opon mózgowo-rdzeniowych jest spowodowane przez VZV lub HSV, leczenie acyklowirem jest uzasadnione. Jeśli jednak przyczyną są enterowirusy, zaleca się wyłącznie leczenie objawowe.
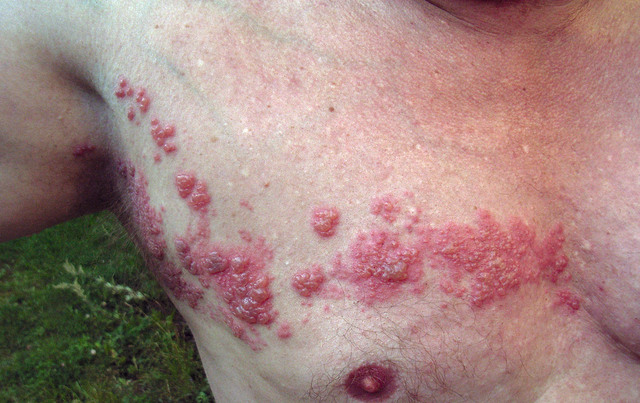
półpasiec: półpasiec
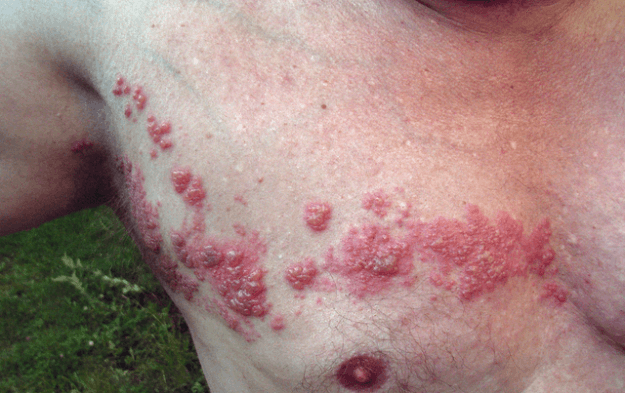
Image: ‘Herpes zoster’ by Fisle. Licencja: CC BY 3.0.
etiologia półpaśca
w przypadku reaktywacji przeszłego zakażenia VZV (ospa wietrzna) rozwija się półpasiec. Często jest to wyraz niedoboru odporności. Jednak półpasiec może również wystąpić u osób o dużej odporności.
Prezentacja kliniczna
zazwyczaj, po fazie bolesnej, nad dermatomem korzenia nerwu występuje zaczerwienienie skóry z tworzeniem pęcherzy. Jest to szczególnie ciężkie, jeśli zakażenie rozwija się w dermatomach twarzy, gdzie jest klasyfikowany jako półpasiec oticus i półpasiec opryszczkowy. Częstym powikłaniem jest neuralgia po opryszczce, której towarzyszy ból i allodynia.
Diagnostyka i leczenie półpaśca
rozpoznanie półpaśca najczęściej wykonuje się na podstawie zdjęcia dermatologicznego. Rzadko stosuje się wykrywanie patogenów za pomocą wydzielania pęcherzy i materiału biopsyjnego.
acyklowir wirostatyków, brivudin lub famcyklowir można stosować doustnie w leczeniu niepowikłanego półpaśca. W ciężkich przypadkach wskazane jest leczenie dożylne.
wczesne letnie zapalenie opon mózgowo—rdzeniowych (ESME)
etiologia ESME
Esme jest uruchamiana przez flawiwirusa, który jest—podobnie jak borrelia-przenoszony przez kleszcze.
cechy kliniczne ESME
Esme przebiega w dwóch fazach:
- Faza 1: 8-10 dni po zakażeniu; pacjent ma objawy grypopodobne
- Faza 2: 1-tygodniowy odstęp wolny od gorączki, następnie zaburzenia czujności, zespół splątania, ataksja postawy i chodu, drżenie intencyjne i objawy pozapiramidowe
diagnostyka, leczenie i zapobieganie ESME
typowe cechy kliniczne ESME to: Zespół CSF z pleocytozą limfocytową, zaburzeniami bariery krew-alkohol, dodatnim wykrywaniem przeciwciał ESME-immunoglobulina m (IgM) i immunoglobulina G (IgG) oraz dooponową produkcją przeciwciał specyficznych dla ESME 2 tygodnie po wystąpieniu choroby.
w ESME zaleca się wyłącznie leczenie objawowe. Osoby mieszkające i pracujące w obszarach wysokiego ryzyka powinny być zaszczepione.
postępująca wieloogniskowa leukoencefalopatia (PML)
etiologia PML
patogenem odpowiedzialnym za PML jest wirus Johna Cunninghama (JC), który prowadzi do demielinizacji istoty białej w zakażonych obszarach. Najczęściej choroba występuje z powodu niedoboru odporności, takich jak wady limfocytów T. Podczas gdy w przeszłości dotyczył prawie wyłącznie pacjentów z HIV, PML obecnie często dotyka również ludzi, którzy są immunosupresywni z powodu stwardnienia rozsianego.
cechy kliniczne PML
w zależności od lokalizacji ogniska demielinizacji można zaobserwować objawy, takie jak problemy behawioralne, deficyty poznawcze, porażenia, upośledzenia wzroku, zaburzenia czujności i zaburzenia mowy.
Diagnostyka i leczenie PML
wirus JC można wykryć w płynie mózgowo-rdzeniowym za pomocą PCR. W badaniu MRI typowymi objawami PML są ogniska demielinizacji zbielnej bez akumulacji środka kontrastowego.
tylko poprawa immunokompetencji jest możliwa dzięki dostępnemu leczeniu. Terapia przeciwwirusowa nie istnieje (jeszcze). Pacjenci dotknięci PML nie mają dobrego rokowania: często pacjenci umierają w ciągu 2 lat.
zakażenie wirusem cytomegalii (CMV)
zakażenie CMV występuje u pacjentów zakażonych HIV z bardzo ciężką immunosupresją. W procedurach obrazowania zakażenie wykazuje zmiany mikronodalne w mózgu i / lub wodogłowie. Wirusy można wykryć w płynie mózgowo-rdzeniowym za pomocą PCR. W leczeniu stosuje się gancyklowir.
pierwotniakowe i grzybicze zakażenia OUN: Przegląd faktów
poniższy przegląd umożliwia szybki dostęp do faktów dotyczących najważniejszych chorób OUN wywoływanych przez pierwotniaki i grzyby.
| toksoplazmoza mózgowa | CNS-aspergilosis | Cysticerkoza | |||
| etiologia | choroba określająca AIDS, pasożyt: Toxoplasma gondii | choroba definiująca AIDS, zakażenie grzybicze, zwłaszcza Cryptococcus neoformans | zakażenie grzybicą pleśni z Aspergillus fumigatus nie występuje bez ciężkiej immunosupresji | spożycie skażonego mięsa i zakażenie jajami tasiemca Taenia solium; powoduje torbiele w mózgu | |
| Klinika | zmiany osobowości, porażenia, zaburzenia wrażliwości, zaburzenia widzenia (toksoplazmoza-zapalenie naczyniówki), zaburzenia mowy, napady padaczkowe i bóle głowy | zapalenie opon mózgowo-rdzeniowych z bólami głowy, gorączką i zaburzeniami czujności, ogniskowe deficyty neurologiczne, takie jak porażenia, zaburzenia wrażliwości i zaburzenia widzenia | w zależności od lokalizacji manifestacji, częstego schorzenia płuc i zatok przynosowych: duszność, krwioplucie, zapalenie zatok, naciek płuc i astma oskrzelowa | w zależności od lokalizacji torbieli: często napady padaczkowe | |
| Diagnostyka | obrazowanie: wiele okrągłych środków kontrastowych gromadzących zmiany
Laboratorium: przeciwciała przeciwko toksoplazmozie |
obrazowanie:niepozorny MRI, wykrywanie zarodków w próbce tusche, z PCR, hodowle, dodatnie wykrywanie antygenu we krwi i CSF | obrazowanie: ropień w mózgu, niedokrwienny i krwotoczny zawał Laboratorium: Antygen Aspergillus we krwi i płynie mózgowo-rdzeniowym, kulturach i PCR, wykrywanie histologiczne w materiale biopsyjnym | obrazowanie: wykrywanie torbieli mózgowych i wykrywanie głowy robaka (scolex) Laboratorium: przerywana eozynofilia jest częsta. | |
| leczenie | Sulfadiazyną lub klindamycyną i pirymetaminą przez co najmniej 4 tygodnie, następnie zmniejszenie dawki przez 6 miesięcy | amfoterycyną B i flukonazolem przez 6 tygodni, następnie kontynuacja leczenia flukonazolem | worykonazolem rokowanie: wskaźnik śmiertelności jest wysoki w inwazyjnej aspergilozie OUN. | prazykwantel (stacjonarny z powodu powstawania obrzęków); chirurgiczny, jeśli torbiele są operacyjne | |
zakażenie oportunistyczne u pacjentów z HIV / AIDS
immunosupresja u pacjentów z AIDS prowadzi do kilku chorób, które przejawiają się w OUN. Najczęściej diagnoza AIDS jest dokonywana na podstawie tzw. chorób określających AIDS. Występują one, gdy komórki CD4 spadną do pewnego poziomu.
- CNS: toksoplazmoza (przy < 100/µL)
- pierwotny CNS: chłoniaki(bez limitu)
- zakażenia Kryptokokiem mózgu (przy < 100/µL)
- CNS: gruźlica (bez limitu)
- CMV: zapalenie mózgu (przy< 50/µL)
- PML (przy < 250 / µL)
studia na kierunku lekarskim i tablice z wykładowcami.
- USMLE Step 1
- USMLE Step 2
- COMLEX Level 1
- COMLEX Level 2
- ENARM
- NEET