infecções bacterianas, virais e fúngicas do sistema nervoso Central
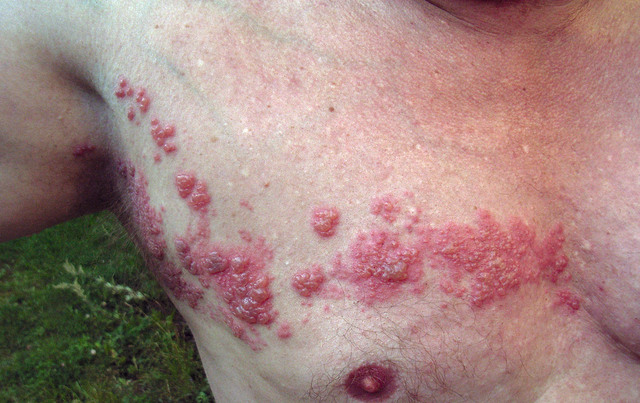
Imagem: “Herpes zoster” por Fisle. Licença: CC BY 3.0
- Gold Standard Cerebrospinal Fluid Examination
- Introdução
- Visão geral do típico QCA resultados em infecções do SNC
- infecções bacterianas do sistema nervoso Central
- meningite bacteriana aguda
- características da meningite meningocócica
- meningite tuberculosa
- abscessos cerebrais
- Neuroborreliose
- infecções virais do SNC
- encefalite por Herpes simplex
- meningite Viral
- Herpes zoster: telhas
- meningoencefalite de Verão precoce (ESME)
- leucoencefalopatia multifocal progressiva (LMP)
- ocorre em doentes infectados pelo VIH com imunossupressão muito grave. Nos procedimentos de imagiologia, a infecção mostra alterações micronodulares no cérebro e/ou hidrocefalia. Os vírus podem ser detectados no LCR usando PCR. O Ganciclovir é utilizado na terapêutica.Infecções por protozoários e fúngicas do SNC: Facts Overview
- infecção oportunista em doentes com VIH / SIDA
Gold Standard Cerebrospinal Fluid Examination
Image:’ Spinal anesthesia, ‘ by MrArifnajafov. Licença: CC BY 3.0.
Introdução
Meningite é definida como a infecção e inflamação do pachymeninges.Os vários tipos de meningite podem ser classificados com base na causa da infecção.:
- meningite bacteriana: esta é a causa mais comum de meningite. É uma doença comum no mundo em desenvolvimento.
- causas virais de infecções do SNC: isto inclui os vírus herpes e varicela. A encefalite também é causada por vírus. Causas parasitárias: estas são muito raras devido aos elevados padrões de higiene. Foram associados à imunossupressão.
A principal razão para a classificação de acordo com a etiologia é:
- Diferenciar o patógeno classes e, assim, determinar o exato abordagem terapêutica; e
- Para mais facilmente diagnosticar meningite no futuro.
o tratamento com antibióticos só deve ser considerado se houver suspeita de infecção pelo sistema nervoso central (SNC) bacteriano!
o padrão-ouro para o diagnóstico de meningite é uma punção lombar com exame do líquido cefalorraquidiano (LCR) para certos parâmetros. Os seguintes aspectos são analisados no QCA::
- Contagem de células e diferenciação celular
- Glucose e proteínas
- Detecção Microbiológica de agentes patogénicos: direto de detecção de patógenos com microscopia, reação em cadeia da polimerase (PCR) para detecção do antigénio e cultivo, e indiretos de detecção de patógenos com produção intratecal de anticorpos contra agentes patogénicos
Visão geral do típico QCA resultados em infecções do SNC
| Células | > Proteína | Glicose | Lactato | |
| meningite Bacteriana | Vezes > de 1.000 células/µL, predominantemente granulocytic | (100-200 mg/dL) | ↓ LCR/soro de glicose rácio < 0.3 | |
| Tubercular meningite | 50-400 células/µL, primeiro granulócitos, mais tarde, linfócitos e monócitos | (100-500 mg/dL) | ↓ LCR/soro de glicose relação < 0.5 | |
| a meningite Viral | < 1,000 células/µL, predominantemente linfocítica | (por exemplo, de 50 a 150 mg/dL) | ↔ | Normal |
|
LCR/soro de glicose rácio LCR/soro de glicose ratio é uma medida da glicose no LCR, em comparação com o nível de glicose no sangue. |
||||
quadro: A. Bender et al. (2013). Neurologia Medíscrica. Elsevier. p. 191, Tab. 7.2.
infecções bacterianas do sistema nervoso Central
meningite bacteriana aguda
Epidemiologia da meningite bacteriana
na meningite bacteriana aguda, as meninges e a cavidade subaracnóide estão infectadas. Na Europa, a incidência é de 2-6 casos por 100.000 pessoas. A doença é significativamente mais frequente no cinturão meningismo nas regiões subsaarianas da África. Empiric antibiotic therapy is administered based on the age-specific pathogens associated with the disease.
- Newborns: Enterobacteriaceae, Streptococcus pneumoniae, Listeria monocytogenes ⇒ Therapy: cefuroxime and ampicillin
- Children: Streptococcus pneumoniae, Neisseria meningitidis ⇒ Therapy: ceftriaxone
- Adults: Streptococcus pneumoniae, Neisseria meningitidis, Listeria monocytogenes (in > 50-year-olds) ⇒ Therapy: ceftriaxone and ampicillin
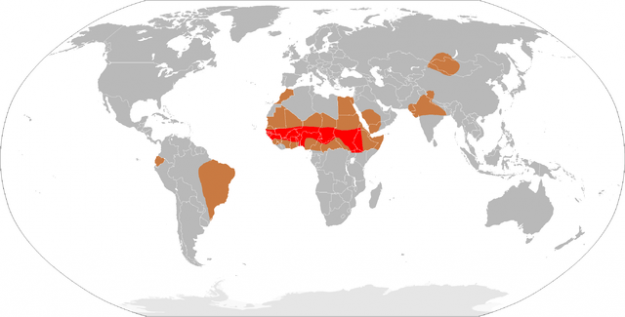
Image: Demografia da meningite meningocócica. Licença: Domínio Público.
quadro clínico de meningite bacteriana
sintomas cardinais: dor de cabeça, rigidez do pescoço, febre e diminuição da Vigilância (os sintomas nem sempre ocorrem nesta combinação!)
também, os doentes apresentam frequentemente os seguintes sintomas: náuseas, vómitos, vertigens e fotofobia. Um terço dos doentes apresentam défices neurológicos focais tais como paralisia do nervo craniano (principalmente nervos cranianos 3 e 6), deficiências de sensibilidade e perturbações da fala.; um décimo também apresenta danos no nervo craniano. O sinal de Kerning e o sinal de Brudzinski podem ser positivos (ver o artigo sobre o exame neurológico). Em infecções com Neisseria, a hemorragia da pele é possível no contexto da síndrome de Waterhouse-Friderichsen.Diagnóstico de meningite bacteriana: o diagnóstico é baseado no exame do LCR. Os patógenos no LCR podem ser detectados usando a coloração Gram, culturas de LCR, testes rápidos antigénios, PCR, e culturas de sangue. Os casos de meningite bacteriana aguda produzem a seguinte imagem (antes do tratamento):
- Mais de 1.000 células/µL, granulócitos dominar
- > Proteína e albumina
- Glicose ↓, LCR/soro de glicose relação < 0.3
- Lactato
Sangue: O sangue diferencial de contagem, principalmente, mostra leucocitose com shift esquerda, proteína C-reativa (PCR) , e procalcitonina .Imagem: a TC do crânio revela o seguinte::
- Sinais de aumento da pressão craniana, como resultado de edema cerebral difuso ou hidrocefalia
- Alterações na densidade devido ao acúmulo de purulence nos ventrículos
- Abscessos
- focos Inflamatórios no seio paranasal e da mastóide
Tratamento de meningite bacteriana
Importante: Antibiótico terapia deve iniciar o mais breve possível! A terapia antibiótica deve—se possível—ser iniciada dentro de 60 minutos após a hospitalização.
esperar por laboratórios leva a um prognóstico pior, então a terapia antibiótica é iniciada antes da detecção final do patógeno de acordo com os patógenos específicos da idade associados com a doença (ver Epidemiologia acima). Uma vez detectado o agente patogénico, a antibioticoterapia pode ser ajustada. É claro que as culturas de sangue devem ser tomadas antes de iniciar a terapia antibiótica!
para adultos com meningite pneumocócica, a terapia adjuvante com dexametasona é atualmente (a partir de 2019) sugerida. Os estudos mostram taxas de mortalidade reduzidas, bem como uma diminuição dos efeitos adversos, tais como a diminuição da audição.
prognóstico da meningite bacteriana
meningite bacteriana está associada a altas taxas de mortalidade. Vinte por cento de todos os pacientes morrem de infecções causadas pelos patógenos pneumococos e Listeria. Na meningite bacteriana aguda causada por S. aureus, as taxas de mortalidade podem ser tão altas quanto 20-40%. Possíveis efeitos adversos são, entre outros, deficiência auditiva, déficits neuropsicológicos, hemiparesia, convulsões epilépticas e paralisia do nervo craniano.
características da meningite meningocócica
N. meningitidis é transmitida via infecção de gotículas. Em casos suspeitos, os pacientes afetados devem ser isolados até 24 horas após o início da terapia antibiótica. As pessoas que tiveram contacto com os doentes infectados devem receber profilaxia pós-exposição constituída por rifampicina e ciprofloxacina/ou ceftriaxona.Meningite meningocócica está sujeita a notificação obrigatória no departamento de saúde pública.
meningite tuberculosa
Epidemiologia da meningite tuberculosa
os agentes patogénicos responsáveis pela meningite tuberculosa são micobactérias do complexo de Mycobacterium tuberculosis. Esta doença de processo cronológico ou agudo frequentemente apresenta-se como meningite basal (a reação infecciosa é focalizada para as áreas cerebrais basais, especialmente o tronco cerebral).
Statistics for active tuberculosis:
- a tuberculose é uma das dez principais causas de morte em todo o mundo.
- em 2018, estima-se que 10 milhões de pessoas foram afetadas pela tuberculose.
apresentação clínica de meningite tuberculosa
os sintomas clínicos de meningite tuberculosa são principalmente febre, meningismo, dores de cabeça, náuseas e vómitos. Em 50% dos pacientes, ocorrem paralisia do nervo craniano, distúrbios na vigilância e síndromes de confusão. Se ocorrerem encefalite ou tuberculomas, também são possíveis crises epilépticas.
diagnóstico de meningite tuberculosa
CSF exame: pleocitose com 50-400 células/µL, proteína , glucose ↓ (relação LCR / glucose sérica < 0, 5) e lactato .
ensaios de libertação do interferão-γ: Estes ensaios medem a libertação de células T do interferão-γ, após serem estimulados por antigénios específicos à tuberculose. Microbiologia: quando a detecção de patógenos no LCR é realizada com a mancha Ziehl-Neelsen, mancha de Auramina, PCR, e culturas, varas acid-fast podem ser encontradas. Não espere até a detecção final do patógeno antes de iniciar a terapia (como com a meningite bacteriana aguda)!
Imaging: Cerebral changes in tuberculosis are often visible in magnetic resonance imaging (MRI) or computed tomography (CT) scans.
- Hidrocefalia
- Basal agente de contraste de acumulação
- Massas do CNS tuberculomas
- Isquêmica do miocárdio em casos de vasculite associada
Tratamento de tubercular meningite
Anti-tuberculose medicamentos são administrados nas seguintes fases:
Uma fase intensiva:
Este é um quatro-vezes-combinação usada como terapia padrão que inclui isoniazida, rifampicina, pirazinamida e etambutol. Os medicamentos são administrados sob supervisão direta para a conformidade.
dexametasona é administrada antes ou em combinação com a dose inicial. Demonstrou-se reduzir a mortalidade se for administrada adequadamente de acordo com as orientações.
fase de continuação:
rifampicina e isoniazida são mantidos por mais 6 meses e a cura deve ser confirmada antes de retirar os medicamentos.
| Medication | Duration of application | Side effects |
| Isoniazid | 2 months initially and an additional 10 months (stabilization phase) | Hepatotoxicity, polyneuropathy (prophylaxis pyridoxine) |
| Rifampicin | 2 months initially and an additional 10 months (stabilization phase) | Hepatotoxicity |
| Pyrazinamide | 2 months initially | Hepatotoxicity |
| Ethambutol | 2 months inicialmente | problemas de visão (oftalmológicos regulares são necessários controlos) |
| a Estreptomicina | 2 meses inicialmente | Ototoxicidade |
Prognóstico de tubercular meningite
Se nenhum antibiótico terapia é administrada, tubercular meningite pode ser fatal. Se for administrado um tratamento adequado, a taxa de mortalidade é reduzida em cerca de 20%. Aproximadamente 30% das pessoas afetadas apresentam sintomas como hidrocefalia, síndrome do cérebro orgânico, paralisia do nervo craniano, ataxia e convulsões epilépticas.
abscessos cerebrais
etiologia dos abcessos cerebrais
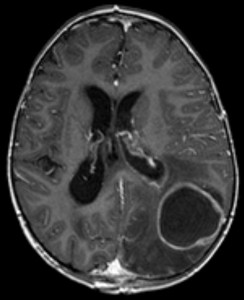
imagem:’ imagem do abcesso cerebral ‘ por Hellerhoff. Licença: CC BY-SA 3.0.Um abcesso cerebral é uma infecção bacteriana do cérebro.Abcessos cerebrais podem formar-se de várias formas .: através da transmissão de focos meningeais, via transmissão hematogênica, e através de causas iatrogênicas durante intervenções cirúrgicas. Os patógenos responsáveis são principalmente estreptococos, anaeróbicos, enterobactérias Gram-negativas, Pseudomonas e S. aureus. Fungos e parasitas também podem ser responsáveis por abcessos relacionados com a deficiência imunológica.
apresentação clínica de abcessos cerebrais
existe uma ampla variedade de sintomas que podem desenvolver-se ao longo de dias ou semanas. Estes incluem os seguintes::
- dor de cabeça
- Febre
- Náuseas e vômitos
- Epilépticas
- exame Neurológico: vigilância de ciência e meningismus
o Diagnóstico de abscessos cerebrais
Laboratório, microbiologia e procedimentos de imagens: Entre parâmetros laboratoriais, a PCR é principalmente o aumento. O exame do QCA não é necessário porque os resultados são demasiado vagos. É extremamente importante examinar o material abscesso através do cultivo de bactérias, PCR e testes para fungos e micobactérias.
Tratamento de abscessos cerebrais
| Os três pilares do abscesso cerebral terapia | ||
| a remoção Cirúrgica de purulence
tomografia axial Computadorizada (CAT)/IRM-controlado de estereotaxia aspiração Objetivo: redução de massa e ganho de material para microbiologic diagnóstico Se necessário, retirada de corpos estranhos e divisão de abscessos |
antibióticos Sistêmicos
Antes de detecção de patógenos, empírico três vezes-terapia:
⇒ o Ajuste de acordo com o antibiograma |
Eliminação de focos infecciosos
busca Minuciosa para o foco (que é o foco localizado distalmente?) com eliminação cirúrgica, se necessário |
Prognóstico de abscessos cerebrais
Com atempado e a terapêutica apropriada, a mortalidade é < 10%.
Neuroborreliose
Epidemiologia da neuroborreliose
Neuroborreliose é provocada pela bactéria Borrelia burgdorferi, que é transmitida por carrapatos. A incidência desta doença é de 50 a 100 casos por 100.000 pessoas. A disseminação regional de carraças infectadas é muito diferente e deve ser tida em conta para o diagnóstico.
características clínicas da neuroborreliose
os sintomas da neuroborreliose normalmente prosseguem em três fases:
Fase 1: Formação de eritema migrante—vermelhidão cutânea circularmente limitada que se desenvolve principalmente aproximadamente 2 semanas após a picada da carraça. Apenas metade dos doentes que atingem a fase 2 presentes com eritema migrante.
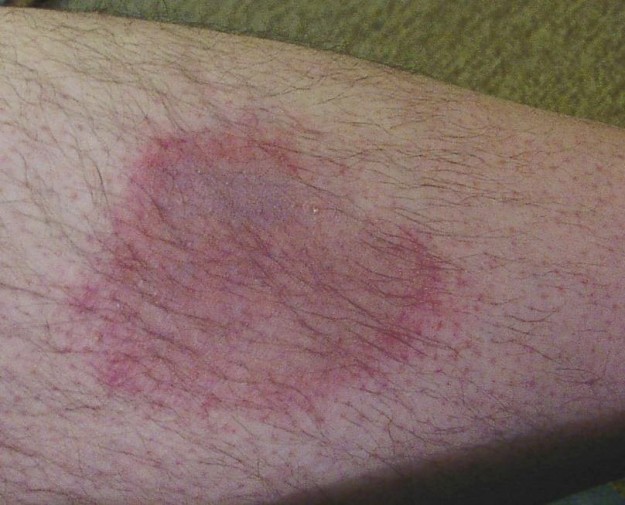
Imagem: ‘Eritema motilans sobre a perna de um homem,” por Hellerhoff. Licença: CC BY 2.0.
Fase 2: Meningoradiculite, dor radicular( síndrome de Bannwarth), paralisia parcialmente radicular, e paralisia do nervo facial. Envolvimento conjunto, miocardite, pericardite e cutis benigna linfadenose também são possíveis.
Fase 3: Detecção de anticorpos contra B. burgdorferi no teste imunológico enzimático. A detecção de anticorpos deve ocorrer tanto no soro como no líquido cefalorraquidiano. Os anticorpos não são adequados para a avaliação da terapêutica. Os anticorpos podem circular no LCR ao longo de meses a anos após terapia antibiótica bem sucedida.
tratamento da neuroborreliose
eritema migrans é tratado com uma terapêutica antibiótica oral de 14 dias de amoxicilina, cefuroxima, doxiciclina ou penicilina. Se a neuroborreliose tiver atingido os estadios 2 ou 3, a terapêutica oral deve ser administrada com doxiciclina durante 14 dias. A alternativa é o tratamento intravenoso (IV) com ceftriaxona, cefotaxima ou penicilina.
profilaxia da neuroborreliose
se uma carraça for removida nas primeiras 12 horas após a mordida, o risco de infecção por borrelia é diminuído. Não existe vacinação contra a borrelia.
infecções virais do SNC
os vírus mais comuns que causam infecção no SNC são o vírus herpes simplex (HSV), o vírus da varicela zoster (VZV), o vírus da Imunodeficiência Humana (VIH), o vírus Epstein-Barr (EBV) e os enterovírus.
encefalite por Herpes simplex
Epidemiologia da encefalite por herpes simplex
a encefalite por Herpes simplex é uma doença rara, mas tem um início rápido e desenvolve-se muito rapidamente. Ocorre quando o vírus herpes simplex entra no cérebro. A incidência desta doença é de 1 por 250 mil pessoas.
características Clínicas da herpes simplex encefalite
Além de possível afasia, ataxia, hemiparesia, paralisias de nervos cranianos, e déficits de campo visual, estes são os mais comuns principais sintomas da herpes simplex encefalite:
- febre Alta
- dor de cabeça
- mudanças de Personalidade
- crises Epilépticas em 60% dos pacientes
- NÃO meningismus
o Diagnóstico de herpes simplex encefalite
CSF: Os resultados do LCR mostram principalmente um padrão típico de pleocitose linfomonocítica, proteína elevada e albumina, e glucose não diminuída (ver quadro acima relativo aos resultados típicos do LCR em bactérias e vírus).Microbiologia: o ADN do vírus Herpes simplex (HSV) é detectado no líquido Céfalo-raquidiano utilizando um teste PCR.
Imaging procedures and EEG: In most cases, the temporal lobe is affected. Necrose e hemorragias são sinais típicos. O eletroencefalograma (EEG) frequentemente mostra desacelerações temporais.
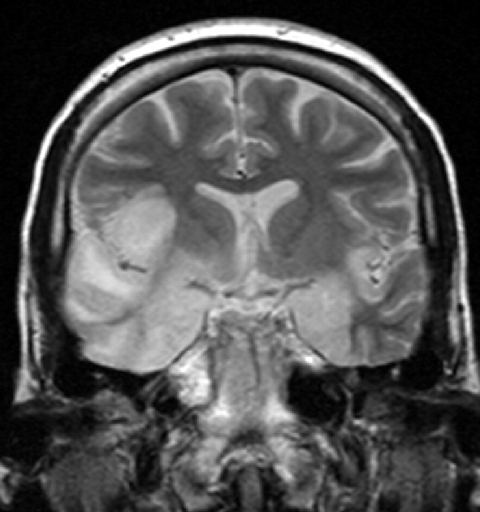
imagem: “encefalite Herpes simplex” pelo Dr. Laughlin Dawes. Licença: CC BY 3.0.
tratamento e prognóstico da encefalite por herpes simplex
o tratamento consiste na injecção IV de aciclovir cinco vezes por dia durante 14 dias. Apesar da terapia oportuna, 20% de todos os casos resultam em morte. A maioria dos sobreviventes tem doenças consequentes.
meningite Viral
Epidemiologia da meningite viral
a incidência de meningite viral é de 6-10 por 100.000 pessoas. Enterovírus são os patógenos causadores mais comuns, representando cerca de 85% de todos os casos de meningite viral. Herpesvírus humano-6( HHV-6), VZV, vírus do sarampo, vírus da papeira, e EBV também devem estar associados a meningite viral.
características clínicas da meningite viral
meningite Viral causa o quadro típico de uma doença meningítica: febre, rigidez do pescoço e dor de cabeça. Frequentemente, os doentes também apresentam sintomas do tipo gripal.
diagnóstico e terapêutica da meningite viral
os resultados do LCR mostram o quadro típico para vírus, com elevados níveis de proteína e níveis de glicose não-diminuídos. A PCR e a detecção indirecta do patogéneo serológico são utilizadas para a análise microbiológica.Se a meningite viral for causada por VZV ou HSV, o tratamento com aciclovir é razoável. Se, no entanto, enterovírus forem a causa, recomenda-se apenas o tratamento sintomático.
Herpes zoster: telhas
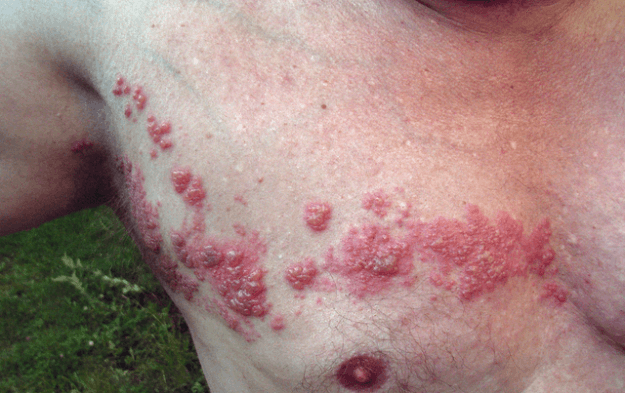
Imagem: Herpes zoster’ por Fisle. Licença: CC BY 3.0.Se uma infecção anterior por VZV (varicela) for reactivada, o herpes zoster desenvolve-se. Esta é muitas vezes uma expressão de imunodeficiência. Contudo, o herpes zoster também pode ocorrer em pessoas imunocompetentes.
apresentação clínica
tipicamente, após uma fase dolorosa, avermelhamento da pele com formação de bolhas ocorre sobre o dermatoma de uma raiz nervosa. É especialmente grave se a infecção se desenvolver nos dermatomas Faciais, onde é classificada como herpes zoster oticus e herpes zoster optalmicus. Uma complicação frequente é a nevralgia pós-herpética que é acompanhada por dor e alodinia.
diagnóstico e terapêutica do herpes zoster
o diagnóstico de herpes zoster é mais frequentemente feito com base no quadro dermatológico. Raramente é utilizada a detecção de agentes patogénicos com secreção de blister e material de biópsia.
os virostáticos aciclovir, brivudina ou famciclovir podem ser utilizados por via oral para o tratamento do herpes zoster não complicada. Em casos graves, está indicada a terapêutica por via intravenosa.
meningoencefalite de Verão precoce (ESME)
etiologia do ESME
o ESME é accionado pelo flavivírus, que é—como borrelia—transmitido por carraças.
características Clínicas de ESME
ESME prossegue em duas fases:
- Fase 1: 8-10 dias após a infecção; o paciente tem sintomas semelhantes aos da gripe
- Fase 2: 1-semana de febre-livre de intervalo e, em seguida, vigilância transtornos, a confusão, a síndrome de postura e marcha, ataxia, tremor de intenção, e os sintomas extrapiramidais
o Diagnóstico, o tratamento, e prevenção de ESME
características clínicas Típicas para ESME são: Síndrome do LCR com pleocitose linfocítica, perturbações da barreira hematoencefálica, detecção positiva da imunoglobulina M (IgM) e imunoglobulina G (IgG)-anticorpos, e produção de anticorpos intratecal ESME específica 2 semanas após o início da doença.
na ESME recomenda-se apenas o tratamento sintomático. As pessoas que vivem e trabalham em zonas de alto risco devem ser vacinadas.
leucoencefalopatia multifocal progressiva (LMP)
etiologia do LMP
o agente patogénico responsável pelo LMP é o vírus John Cunningham (JC), que leva à desmielinização da matéria branca em áreas infectadas. Principalmente, a doença ocorre devido à imunodeficiência, tais como defeitos das células T. Embora tenha afectado quase exclusivamente os doentes com VIH no passado, a LMP também afecta frequentemente pessoas imunossuprimidas devido à esclerose múltipla.
características clínicas de LMP
dependendo da localização do foco de desmielinização, sintomas como problemas comportamentais, déficits cognitivos, Paralisia, deficiências visuais, distúrbios de vigilância e distúrbios da fala podem ser observados.
diagnóstico e tratamento de LMP
o vírus JC pode ser detectado no LCR via PCR. Na ressonância magnética, os sinais típicos de LMP são focos desmielinizados confluentes sem acumulação do agente de contraste.
apenas é possível uma melhoria da imunocompetência com os tratamentos disponíveis. A terapêutica antivírica não existe (ainda). Pacientes afetados com LMP não têm um bom prognóstico: muitas vezes, os pacientes morrem em 2 anos.A infecção por citomegalovírus (CMV)
ocorre em doentes infectados pelo VIH com imunossupressão muito grave. Nos procedimentos de imagiologia, a infecção mostra alterações micronodulares no cérebro e/ou hidrocefalia. Os vírus podem ser detectados no LCR usando PCR. O Ganciclovir é utilizado na terapêutica.Infecções por protozoários e fúngicas do SNC: Facts Overview
The following overview allows quick access to facts concerning the most important CNS diseases caused by protozoa and fungi.
| toxoplasmose Cerebral | Cryptococci—meningoencefalite | CNS—aspergilose | Cisticercose | ||
| Etiologia | definidora de SIDA, a doença, o parasita: O Toxoplasma gondii | definidora de SIDA, doenças, infecções fúngicas, especialmente com Cryptococcus neoformans | Molde de infecção pelo fungo com Aspergillus fumigatus, não ocorre sem a imunossupressão grave | Consumo de carne contaminada e a infecção com ovos de tênia Taenia solium; faz com cistos no cérebro | |
| Clínica | mudança de Personalidade, paralisia sensações, sensibilidade, perturbações visuais (toxoplasmose-choriorenitis), distúrbios da fala, crises epilépticas, e dores de cabeça | Meningoencefalite com dores de cabeça, febre e vigilância transtornos, déficits neurológicos focais tais como paralisia, distúrbios de sensibilidade, e deficiência visual | Dependendo do local da manifestação, frequentes aflição de pulmão e seios paranasais: dispnéia, hemoptise, sinusite, infiltração pulmonar e asma brônquica | Dependendo da localização dos cistos: muitas vezes as crises epilépticas | |
| Diagnóstico | Imagem: várias circular agente de contraste acumulando lesões
Laboratório: anticorpos para toxoplasmose |
Imagem: discreta de ressonância magnética, germe de detecção em tusche amostra, com PCR, culturas, positivo de detecção de antigénios no sangue e no LCR | Imagem: abscesso cerebral isquêmica e hemorrágica enfartes do Laboratório: Aspergillus antígeno no sangue e no LCR, culturas e PCR, histológicos de detecção em material de biópsia | Imagem: detecção de cistos cerebrais e detecção da cabeça do verme (scolex) de Laboratório: Intermitente eosinofilia é frequente. | |
| Terapia | Sulfadiazina ou clindamicina e pirimetamina por pelo menos 4 semanas e, em seguida, dose reduzida para 6 meses | Amphothericin B e fluconazol por 6 semanas, em seguida, continuação da terapia com fluconazol | Voriconazol prognóstico: taxa de Mortalidade é alta no invasiva CNS aspergilose. Praziquantel (estacionário devido à formação de edema); cirúrgico, se os quistos são operáveis | ||
infecção oportunista em doentes com VIH / SIDA
imunossupressão em doentes com SIDA leva a várias doenças que se manifestam no SNC. Na sua maioria, o diagnóstico da SIDA é feito com base nas chamadas doenças definidoras da SIDA. Ocorrem se as células CD4 baixarem para certos níveis.
- CNS: toxoplasmose (a < 100 / µL)
- CNS primário: os linfomas (sem limite)
- Cerebral Cryptococcus infecções ( 100/µL)
- CNS: a tuberculose (sem limite)
- CMV: a encefalite (em < 50/µL)
- PML ( 250/µL)
estudo para escolas de Medicina e conselhos com Lecturio.
- USMLE Step 1
- USMLE Step 2
- COMLEX Level 1
- COMLEX Level 2
- ENARM
- NEET